1. Hội chứng cai rượu (HCCR) là biểu hiện đặc trưng của nghiện rượu, xuất hiện khi ngừng hoặc giảm đột ngột lượng rượu tiêu thụ.
Cơ chế bệnh sinh
Thông thường, chất dẫn truyền thần kinh kích thích (glutamate) và ức chế gamma-aminobutyric acid (GABA) ở trong trạng thái cân bằng nội môi. Rượu tạo điều kiện cho hoạt động của GABA, gây giảm kích thích thần kinh trung ương. Về lâu dài, số lượng các thụ thể GABA giảm xuống (giảm điều hòa). Điều này dẫn đến việc yêu cầu về liều lượng rượu ngày càng lớn để đạt được hiệu ứng hưng phấn tương tự (hiện tượng dung nạp). Rượu có hoạt tính đối kháng thụ thể N-methyl-D-aspartate (NMDA), do đó làm giảm hưng phấn thần kinh trung ương. Sử dụng rượu lâu dài dẫn đến sự gia tăng số lượng các thụ thể NMDA (theo cơ chế tăng cường điều tiết) và sản xuất nhiều glutamate hơn để duy trì cân bằng nội môi của thần kinh trung ương. Khi người uống rượu mãn tính ngừng rượu đột ngột, sự ức chế thần kinh trung ương qua trung gian rượu sẽ giảm xuống, dẫn đến kích thích thần kinh trung ương. Cơ thể phản ứng bằng cách tăng bù trừ các hệ Dopaminergic, Noradrenergic, NMDA gây tăng giải phóng Noradrenalin, hậu quả của quá trình này là tình trạng tăng kích thích tâm thần, run, tăng kích thích giao cảm. Yếu tố giảm kali, magie trong máu cũng có tác động đến cơ chế này. Ngoài ra, ngừng rượu còn làm rối loạn hoạt động của trục dưới đồi – tuyến yên – tuyến thượng thận làm tăng tiết cortisol gây ra các triệu chứng lâm sàng như tăng nhịp tim, căng thẳng, hoảng loạn...
Triệu chứng của HCCR:
- Triệu chứng kinh điển là run, có thể xuất hiện sau 6-8 giờ khi ngừng rượu.
- Các triệu chứng loạn thần (hoang tưởng, ảo giác) xuất hiện sau 8-12 giờ, còn các cơn co giật xuất hiện trong khoảng 12-24 giờ kể từ khi ngừng sử dụng rượu. Các cơn co giật liên quan đến HCCR có tính chất lặp lại và thường có nhiều hơn một cơn co giật trong vòng 3-6 giờ sau cơn đầu tiên.
- Sảng rượu có thể xuất hiện bất cứ lúc nào trong vòng 72 giờ đầu và nên theo dõi sự tiến triển sảng rượu trong một tuần đầu cai rượu. Đôi khi HCCR không đi theo tiến trình này mà trực tiếp tiến đến HCSR.
- Các triệu chứng khác xuất hiện trong vòng 24-48 giờ, bao gồm các triệu chứng như:
+ Trên hệ tiêu hoá: buồn nôn, nôn.
+ Kích thích thần kinh giao cảm: lo lắng, vã mồ hôi, đỏ mặt, đau nhói, nhịp tim nhanh, tăng huyết áp nhẹ, dễ giật mình.
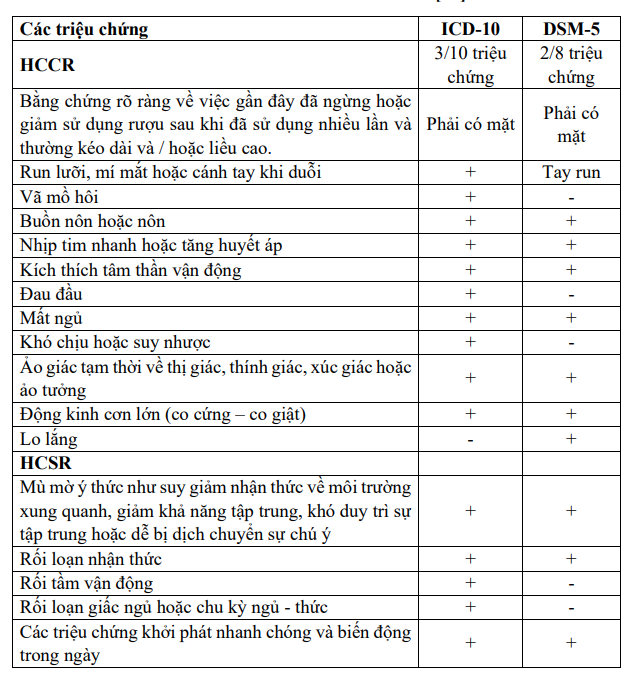
Theo ICD-10, tiêu chuẩn chẩn đoán HCCR (F.10) bao gồm: Có bằng chứng về việc bệnh nhân mới ngừng hoặc giảm sử dụng rượu sau khi đã sử dụng rượu với liều cao trong thời gian kéo dài. Bệnh nhân có ít nhất 3 trong số các triệu chứng cai rượu sau: Run; Đau đầu; Mất ngủ; Vã mồ hôi; Buồn nôn hoặc nôn; Mệt mỏi; Nhịp tim nhanh hoặc tăng huyết áp; Động kinh cơn lớn (co cứng – co giật); Kích thích tâm thần vận động; Có các ảo tưởng, ảo giác nhất thời (ảo thị, ảo thanh, ảo giác xúc giác).
2. Hội chứng sảng rượu
: Sảng rượu là một trạng thái lú lẫn, ngộ độc ngắn nhưng đôi khi đe dọa tính mạng kèm theo nhiều rối loạn cơ thể. HCSR thường là biến chứng của cai rượu tuyệt đối hoặc tương đối ở những người nghiện rượu nặng, lâu ngày. Sảng rượu thường khởi đầu sau khi cai rượu, ở một số trường hợp, sảng rượu có thể xuất hiện ngay trong một giai đoạn uống nhiều rượu. Có các dấu hiệu đầu tiên điển hình bao gồm: mất ngủ, run và sợ hãi. Cũng có thể có co giật do hội chứng cai xuất hiện trước khi bệnh khởi phát. Tam chứng kinh điển gồm: ý thức mù mờ và lú lẫn, các ảo tưởng và ảo giác sinh động ở bất kỳ giác quan nào (nhất là trong phạm vi thị giác) và triệu chứng run nặng. HCSR đôi khi xuất hiện hoang tưởng, kích động, mất ngủ, chu kỳ giấc ngủ bị đảo lộn.
3. Điều trị
Nguyên tắc điều trị
HCSR là biến chứng nghiêm trọng nhất của HCCR, rất dễ dẫn đến tử vong nếu không được xử trí kịp thời, vì vậy HCSR cần được quản lý như một cấp cứu y tế và lý tưởng nhất là nên được quản lý trong cơ sở điều trị nội trú hoặc ICU. Mục tiêu chính của điều trị là điều trị các rối loạn cơ bản, giảm thiểu mức độ nghiêm trọng của các triệu chứng, ngăn ngừa các biến chứng nghiêm trọng hơn như co giật, mê sảng, kiểm soát sự kích động và hạn chế tối đa nguy cơ bị thương, tử vong qua đó cải thiện chất lượng cuộc sống của bệnh nhân
Phương pháp điều trị: Người bệnh cần phải nhập viện điều trị nội trú. Điều trị tích cực toàn diện và lâu dài. Điều trị kết hợp bằng hóa dược và tâm lý, phục hồi chức năng tại cộng đồng. Điều trị các bệnh lý cơ thể đi kèm (bệnh lý gan, dạ dày, hô hấp…)
Thuốc sử dụng để điều trị Theo Hướng dẫn chẩn đoán và điều trị một số rối loạn tâm thần của Bộ Y tế, nhóm thuốc được sử dụng để điều trị đầu tiên các thuốc bình thần: benzodiazepin dùng đường uống hoặc tiêm bắp, tiêm tĩnh mạch. Hiện tại, nhóm thuốc benzodiazepin là thuốc đầu tay trong việc xử trí HCCR cho thấyó hiệu quả đã được chứng minh trong việc ngăn ngừa sự phát triển của các dạng HCCR phức tạp với việc giảm tỷ lệ co giật (84%), HCSR và nguy cơ tử vong
benzodiazepin là nhóm thuốc điều trị chủ yếu cung cấp chất chủ vận GABA. Một số benzodiazepin: diazepam, lorazepam, midazolam, oxazepam và clodiazepoxid. Diazepam hoặc lorazepam đường tiêm tĩnh mạch nên được dùng với liều khởi đầu là 10 mg hoặc 4 mg
Có thể áp dụng 3 cách tiếp cận liều benzodiazepin là: liều cố định, liều tải, liều dựa theo triệu chứng. Với cách tiếp cận liều lượng cố định là sử dụng diazepam 10 mg bốn lần một ngày trong 1 ngày, sau đó 5 mg bốn lần một ngày trong 2 ngày, sau đó giảm dần; cách khác là dùng clodiazepoxid 50–100 mg bốn lần một ngày cho 1 ngày, sau đó 25–50 mg bốn lần một ngày trong 2 ngày, sau đó giảm dần liều tiếp theo, giảm liều 25% mỗi ngày từ ngày thứ 4 đến ngày thứ 7. Có thể dùng liều bổ sung nếu các triệu chứng không được kiểm soát đầy đủ. Cách tiếp cận này có hiệu quả cao và có thể được ưu tiên trong những bệnh nhân có nguy cơ bị HCCR nặng hoặc ở những bệnh nhân có tiền sử co giật hoặc HCSR. Tuy nhiên, bệnh nhân cần được theo dõi về nguy cơ dùng thuốc an thần quá mức và ức chế hô hấp. Chiến lược liều tải yêu cầu sử dụng liều trung bình đến cao của benzodiazepin với tác dụng kéo dài (tức là, diazepam 10–20 mg hoặc clodiazepoxid 100 mg mỗi 1-2 giờ) để an thần, nồng độ thuốc sẽ tự giảm qua quá trình chuyển hóa với mục đích là gây an thần nhẹ cho bệnh nhân. Có nguy cơ ngộ độc benzodiazepin cao trong giai đoạn đầu của quá trình điều trị nên bệnh nhân cần được theo dõi lâm sàng nghiêm ngặt để ngăn ngừa ngộ độc benzodiazepin. Cách tiếp cận này dường như tạo ra liệu trình điều trị ngắn hơn do nồng độ thuốc tự động giảm dần và giảm tỷ lệ dẫn đến HCCR nghiêm trọng, thúc đẩy quá trình phục hồi sau cai rượu. Cuối cùng là liều dựa theo triệu chứng, dựa trên việc sử dụng diazepam 5–20 mg, clodiazepoxid 50–100 mg hoặc lorazepam 2-4 mg nếu điểm CIWA-Ar là lớn hơn 8–10 điểm. Mức độ nghiêm trọng của triệu chứng được đo hàng giờ. Liều được điều chỉnh (tức là từ 5–10 mg diazepam) theo mức độ nghiêm trọng của các triệu chứng và có thể lặp lại mỗi giờ cho đến khi điểm CIWA-Ar giảm xuống dưới 8 điểm. Việc sử dụng liều dựa theo triệu chứng đã được chứng minh là làm giảm tổng lượng benzodiazepin tiêu thụ và thời gian điều trị so với liều cố định ở những bệnh nhân có nguy cơ thấp mắc HCCR phức tạp. Từ quan điểm thực tế, trong môi trường bệnh nhân nội trú có sẵn ICU, liều tải có thể được xem là một lựa chọn an toàn.
Trong trường hợp benzodiazepin không hiệu quả thì có thể cân nhắc lựa chọn phenobarbital và propofol.

Ngoài ra, để kiểm soát các triệu chứng hoang tưởng, ảo giác, rối loạn hành vi (nếu có) cần phải bổ sung các thuốc chống loạn thần: chọn một hoặc hai hoặc ba thuốc trong số các thuốc sau (ưu tiên đơn trị liệu, nếu ít hiệu quả xem xét chuyển loại thuốc hoặc kết hợp tối đa 3 loại thuốc để hạn chế tác dụng không mong muốn). Thuốc an thần kinh điển hình (cổ điển): Haloperidol có thể được sử dụng để điều trị kích động và ảo giác. Liều khuyến cáo là 5-30 mg/ 24 giờ (có các dạng viên 1,5 mg, viên 5 mg, ống 5 mg). Các thuốc an thần kinh không điển hình (mới): Risperidon: viên 1 mg, 2 mg, liều 1 - 12 mg/24 giờ; Olanzapin: viên 5 mg, 10 mg, liều 5 - 60 mg/24 giờ; Clozapin: viên 25 mg, 100 mg, liều 50 - 800 mg/24 giờ; Quetiapin: viên 50 mg, 200 mg, 300 mg, liều 600 - 800 mg/ngày; Aripiprazol: viên 5 mg, 10 mg, 15 mg, 30 mg, liều 10 - 30 mg/ngày
Uống rượu lâu dài gây thiếu thiamin (vitamin B1) nên việc bổ sung sớm vitamin nhóm B (B1, B6, B12) đặc biệt là vitamin B1 liều cao 1 g/ngày (nên dùng đường tiêm) là rất cần thiết để tránh các biến chứng thần kinh, đặc biệt là bệnh não Wernicke. Ngoài ra, cũng cần bổ sung nước và điện giải: dung dịch ringer lactat, natriclorua 0,9%, glucose 5% số lượng 2-4 lít/ngày đường truyền tĩnh mạch, có thể bù dịch đường uống bằng oresol trong các trường hợp rối loạn điện giải. Lưu ý rằng khi sử dụng glucose tinh khiết, bệnh cơ tim nặng hoặc bệnh não Wernicke sẽ phát triển nhanh chóng. Thiamine nên được dùng cùng với hoặc trước glucose và không nên ngưng trong 7-14 ngày (tốt hơn dùng đường tiêm vì khả năng hấp thu ở dạng uống thấp hơn)


