Bn nữ, 76 tuổi (sinh năm 1945), nhập viện ngày 19/04/2021 vì liệt ½ người trái
Sáng ngày nhập viện bệnh nhân bị đau bụng thượng vị nên đi khám ở phòng khám tư nhân, đến trưa về nhà ăn uống nghỉ ngơi thì vẫn còn đi lại bình thường, không nói khó. Đến # 13h cùng ngày bệnh nhân ở nhà một mình, đang đi lại thì đột ngột yếu nửa người (T) té ngã về bên (T), chống 2 gối xuống nền nhà, kèm giọng nói thay đổi. Bệnh nhân cố gắng tự ngồi dậy nhưng không được; đến # 14h30’ con bệnh nhân phát hiện mẹ mình ngồi trên sàn nhà, liệt nửa người (T), miệng méo, nói chuyện khó nghe nên đưa nhập viện bệnh viện Đại học Y Dược TP. HCM.
Trong quá trình bệnh: bệnh nhân vẫn tỉnh táo, không ghi nhận chấn thương đầu, không sốt, không đau đầu, không nôn, tiểu bình thường.
Tiền sử bản thân
Các bệnh nội khoa: THA điều trị không liên tục, BTTMCB, di chứng TBMMN. Thuốc sử dụng: thuốc hạ áp và tim mạch (không rõ loại)
Tiền sử gia đình
Không ghi nhận THA, ĐTĐ, TBMMN
Thói quen
Ăn mặn, ít vận động thể dục
Khám tổng quát
Bệnh nhân tỉnh, thực hiện tốt y lệnh. M: 84 lần/phút, HA: 140/90 mmHg, T:37 đô C, CN: 60 kg. Da niêm hồng, chi ấm, mạch quay rõ, không âm thổi động mạch cản
Hô hấp: thở đều, êm, không co kéo, tần số: 20 lần/ phút
Tim mạch: tim đều rõ, không âm thổi
Tiêu hóa: bụng mềm, không điểm đau khu trú
Bầm da, sưng đau vùng gối 2 bên
Khám thần kinh
Chức năng cao cấp của vỏ não
Bệnh nhân tỉnh, thực hiện tốt y lệnh. Định hướng tốt, không rối loạn ngôn ngữ, nói khó
Bệnh nhân nằm tại giường, tay chân P cử động tự nhiên, tay chân T ít cử động
Dây sọ: liệt VII trung ương bên trái, các dây sọ khác bình thường
Vận động
Sức cơ tay (T) 4/5, sức cơ chân (T) 3/5
Cảm giác nông sâu bình thường
Phản xạ: Babinski (+) bên (T), bên (P) đáp ứng gập, PXGC: + tứ chi
NIHSS (nhập viện): 11đ (mặt 2, tay T 4, chân T 4, Dysarthria 1)
NIHSS (lúc khám): 4đ (mặt 1, chân T 2, Dysarthria 1)
Tóm tắt
Bệnh nhân nữ 76 tuổi, nhập viện vì đột ngột liệt nửa người (T) bệnh #2 giờ tính đến lúc nhập viện, qua hỏi bệnh và thăm khám ghi nhận:
Liệt nửa người (T) không đồng đều, nói khó
Liệt VII TW (T)
Sức cơ tay (T) 4/5, sức cơ chân (T) 3/5
Babinski (+) bên (T)
Tiền căn: THA, BTTMCB, TBMMN cũ
NIHSS (nhập viện): 11đ (mặt 2, tay T 4, chân T 4, Dysarthria 1)
Đặt vấn đề
Chẩn đoán có khả năng nhất của bệnh nhân là gì và phần nào của não có khả năng bị ảnh hưởng ?
Bước chẩn đoán tiếp theo tốt nhất là gì ?
Bước tiếp theo tốt nhất trong điều trị là gì ?
BN có tiền căn TBMMN, tăng huyết áp điều trị không thường xuyên, thiếu máu cơ tim. Bệnh xảy ra đột ngột liệt ½ người trái không đồng đều, nói khó. Chẩn đoán có khả năng nhất ở một bệnh nhân khởi phát đột ngột các thiếu hụt thần kinh khu trú là một biến cố mạch máu não cấp tính.
Bệnh nhân này bị thiếu hụt thần kinh, liệt nửa người bên trái, nói khó, cho thấy khiếm khuyết về tưới máu ở bán cầu bên phải chi phối bởi đm não giữa
Cân nhắc chẩn đoán phân biệt trên BN này ít nghĩ đến bao gồm hạ đường huyết, liệt Todd sau cơn co giật (postictal Todd’s paralysis) hoặc biến chứng migraine
Nếu khởi phát không rõ ràng, một khối u não, tụ máu dưới màng cứng, xơ cứng rải rác, viêm não do herpes hoặc áp xe não có thể giống như đột quỵ, mặc dù bán cấp hơn.
Sự phân biệt giữa đột quỵ và cơn thiếu máu cục bộ thoáng qua phụ thuộc vào thời gian của các triệu chứng. Các triệu chứng của cơn thiếu máu cục bộ thoáng qua hết trong vòng 24 giờ, thường kéo dài từ vài phút đến 1 hay 2 giờ. Mặc dù định nghĩa về cơn thiếu máu cục bộ thoáng qua (TIA) khác nhau trong một số tài liệu tham khảo, tiêu chí hình ảnh vẫn là phương tiện ưu tiên để xác định xem là TIA hay nhồi máu não.
Hình ảnh MRI khuếch tán có thể xác định một cách đáng tin cậy sự hiện diện ổ nhồi máu, ngay cả khi các triệu chứng lâm sàng đã hết.
Hơn nữa, để phân biệt giữa đột quỵ do thiếu máu cục bộ và xuất huyết trong não cần phải có hình ảnh não CT hoặc MRI.
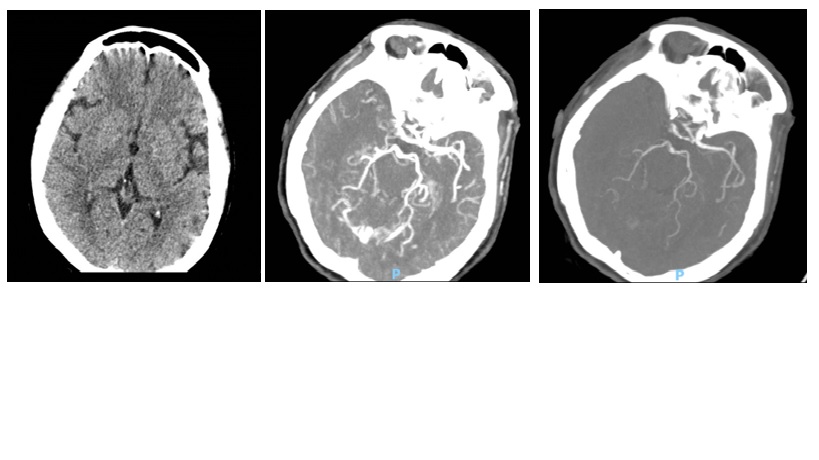
Hình ảnh CTA tắc ĐM não giữa bên phải
Vai trò CTA , MRA ?
Đối với những bệnh nhân đáp ứng các tiêu chí cho điều trị nội mạch (EVT), khảo sát mạch máu không xâm lấn được khuyến cáo trong quá trình đánh giá hình ảnh ban đầu của bệnh nhân đột quỵ cấp tính
Creatinine máu trong CTA ?
Đối với những bệnh nhân đáp ứng các tiêu chí về EVT, việc tiến hành CTA là hợp lý nếu được chỉ định ở những bệnh nhân nghi ngờ tắc mạch máu lớn nội sọ (LVO) trước khi có nồng độ creatinine huyết thanh ở bệnh nhân không có tiền sử suy thận.
Chụp các động mạch lớn ngoài sọ?
Ở những bệnh nhân là ứng cử viên lấy huyết khối cơ học, hình ảnh của động mạch cảnh ngoài và động mạch đốt sống, thêm vào nội sọ, là hợp lý để cung cấp thông tin hữu ích về điều kiện của bệnh nhân và lập kế hoạch can thiệp nội mạch
Vai trò CTP, DW-MRI hoặc MRI tưới máu?
Ở những bệnh nhân nhồi máu cấp có chọn lọc trong vòng 6 đến 24 giờ kể từ lần bình thường cuối cùng được biết có LVO trong tuần hoàn trước, nên thực hiện CTP, DW-MRI hoặc MRI tưới máu để hỗ trợ lựa chọn bệnh nhân cho lấy huyết khối cơ học, nhưng chỉ khi chẩn đoán hình ảnh và đủ các tiêu chí từ nghiên cứu ngẫu nhiên có đối chứng (RCT) cho thấy lợi ích đang được áp dụng nghiêm ngặt trong việc lựa chọn bệnh nhân cho lấy huyết khối cơ học.
Thực hiện cận lâm sàng trên BN?
Chỉ có đánh giá đường huyết phải thực hiện trước khi khởi đầu điều trị tiêu sợi huyết cho tất cả BN. Lưu ý hạ đường huyết và tăng đường huyết có thể bắt chước các biểu hiện đột quỵ cấp tính và cần xác định mức đường huyết trước khi bắt đầu điều trị tiêu sợi huyết.
Với nguy cơ cực kỳ thấp về số lượng tiểu cầu bất thường trong dân số không được xem xét hoặc nghiên cứu về đông máu, điều hợp lý là việc điều trị tiêu sợi huyết khẩn cấp không bị trì hoãn trong khi chờ xét nghiệm huyết học hoặc đông máu nếu không có lý do để nghi ngờ bất thường.
Chẩn đoán xác định
Nhồi máu não thùy trán-thái dương (P) do tắc động mạch não giữa bên (P) giờ thứ 2/ tăng huyết áp/tiền căn TBMMN/ thiếu máu cơ tim. (NIHSS nhập viện: 11đ).
Điều trị tốt nhất cho BN ?
HA bệnh nhân lúc nhập viện 14/9, điều trị HA ?
Hạ huyết áp và giảm thể tích máu nên được điều chỉnh để duy trì mức tưới máu toàn thân cần thiết để hỗ trợ chức năng cơ quan.
Bệnh nhân có HA tăng và đủ điều kiện điều trị tiêu sợi huyết nên hạ huyết áp cẩn thận để HA tâm thu <185 mm Hg và HA tâm trương <110 mm Hg trước khi bắt đầu điều trị tiêu sợi huyết.
Sự hữu ích của điều trị tăng huyết áp không được thiết lập tốt. Ở những bệnh nhân đột quỵ thiếu máu cấp (AIS), điều trị tăng huyết áp sớm được chỉ định khi có bệnh kết hợp (ví dụ, bệnh mạch vành cấp tính đồng thời, suy tim cấp tính, bóc tách động mạch chủ, xuất huyết não sau điều trị tiêu huyết khối, hoặc tiền sản giật / sản giật). Giảm HA ban đầu xuống 15% có lẽ là an toàn. Ở những bệnh nhân có HA ≥ 220/120 mm Hg không điều trị tiêu sợi huyết hoặc EVT và không có bệnh kết hợp cần điều trị hạ huyết áp cấp tính, lợi ích của việc bắt đầu hoặc tái điều trị tăng huyết áp trong vòng 48 đến 72 giờ đầu là không chắc chắn. Có thể hợp lý để giảm 15% HA trong 24 giờ đầu sau khi bắt đầu đột quỵ
Bắt đầu hoặc khởi động lại liệu pháp hạ huyết áp khi nhập viện ở bệnh nhân có HA > 140/90 mm Hg ổn định về thần kinh là an toàn và hợp lý để cải thiện kiểm soát HA lâu dài trừ khi có chống chỉ định
Thuốc hạ HA ?
Mặc dù không có dữ liệu vững chắc để hướng dẫn lựa chọn thuốc hạ HA sau AIS, nhưng thuốc hạ huyết áp và liều theo khuyến cáo AHA là những lựa chọn hợp lý. Bắt đầu hoặc khởi động lại điều trị hạ huyết áp khi nhập viện ở bệnh nhân có HA > 140/90 mm Hg ổn định về thần kinh là an toàn và hợp lý để cải thiện kiểm soát HA lâu dài trừ khi chống chỉ định
Điều trị tiêu sợi huyết ở BN 76 tuổi), điểm NIHSS 11 điểm? khởi phát trong 2 giờ ?
Nên sử dụng tiêu sợi huyết tĩnh mạch (0,9 mg / kg, liều tối đa 90 mg trong 60 phút với 10% liều ban đầu là bolus trên 1 phút) cho những bệnh nhân được chọn có thể được điều trị trong vòng 3 giờ kể từ khi khởi phát triệu chứng đột quỵ do thiếu máu cục bộ hoặc bệnh nhân được biết đến lần cuối. Các bác sĩ nên xem lại các tiêu chí để xác định đủ điều kiện của bệnh nhân.
Đối với những bệnh nhân đủ điều kiện bị đột quỵ nhẹ xuất hiện trong cửa sổ 3 đến 4,5 giờ, điều trị tiêu sợi huyết có thể hợp lý. Rủi ro điều trị nên được cân nhắc với lợi ích có thể. Những rủi ro tiềm ẩn nên được thảo luận trong quá trình cân nhắc điều kiện tiêu huyết khối và cân nhắc với những lợi ích dự đoán trong quá trình ra quyết định
Có dùng aspirin trong 24g đầu sau điều trị tiêu sợi huyết ?
Nguy cơ điều trị chống huyết khối trong vòng 24 giờ đầu sau khi điều trị tiêu sợi huyết tĩnh mạch (có hoặc không có EVT) là không chắc chắn. Việc sử dụng có thể được xem xét khi không có tiêu sợi huyết tĩnh mạch, điều trị được biết là mang lại lợi ích hoặc từ chối điều trị gây ra rủi ro đáng kể.
Điều trị EVT cho bệnh nhân ?
Bệnh nhân nên được lấy huyết khối cơ học (mechanical thrombectomy with a stent retriever) nếu họ đáp ứng tất cả các tiêu chí sau: (1) điểm mRS tiền đột quỵ từ 0 đến 1; (2) tắc nghẽn của động mạch cảnh trong hoặc MCA đoạn 1 (M1); (3) tuổi ≥18 tuổi; (4) Điểm NIHSS 6; (5) ASPECTS ≥6; và (6) điều trị có thể được bắt đầu (groin puncture) trong vòng 6 giờ kể từ khi xuất hiện triệu chứng.
Mặc dù lợi ích là không chắc chắn, việc sử dụng mechanical thrombectomy with stent retrievers có thể hợp lý cho bệnh nhân được lựa chọn cẩn thận với AIS trong đó điều trị có thể được bắt đầu (groin puncture) trong vòng 6 giờ kể từ khi khởi phát triệu chứng và gây tắc MCA đoạn 2 ( M2) hoặc MCA phân đoạn 3 (M3) của MCA.
Ở những bệnh nhân được chọn lọc AIS trong vòng 6 đến 16 giờ kể từ lần bình thường cuối cùng được biết có LVO trong tuần hoàn trước và đáp ứng các tiêu chí đủ điều kiện DAWN hoặc DEFUSE 3 khác, nên lấy huyết khối cơ học.
Ở những bệnh nhân được chọn lọc AIS trong vòng 16 đến 24 giờ kể từ lần bình thường cuối cùng được biết có LVO trong tuần hoàn trước và đáp ứng các tiêu chí đủ điều kiện DAWN khác, lấy huyết khối cơ học là hợp lý.
Điều trị chống tiểu cầu trên bn này?
Nên dùng aspirin ở bệnh nhân mắc AIS trong vòng 24 đến 48 giờ sau khi khởi phát. Đối với những người được điều trị bằng alteplase IV, việc sử dụng aspirin thường bị trì hoãn cho đến 24 giờ sau đó nhưng có thể được xem xét khi có các điều kiện đồng thời mà việc điều trị như vậy khi không có tiêu sợi huyết được biết là mang lại lợi ích đáng kể hoặc từ chối điều trị như vậy gây ra rủi ro đáng kể.
Điều chống tiểu cầu kép?
Ở những bệnh nhân bị đột quỵ nhẹ, điều trị trong 21 ngày với liệu pháp kháng tiểu cầu kép (aspirin và clopidogrel) bắt đầu trong vòng 24 giờ có thể có lợi cho việc phòng ngừa đột quỵ thứ phát sớm trong thời gian lên đến 90 ngày kể từ khi khởi phát triệu chứng
Nghiên cứu CHANCE
Clopidogrel in High-Risk Patients with Acute Nondisabling Cerebrovascular Events) – 2013. TIA was defined as focal brain ischemia with resolution of symptoms within 24 hours after onset plus a moderate-to-high risk of stroke recurrence (defined as a score of ≥4 at the time of randomization on the ABCD2. Acute minor stroke was defined by a score of 3 or less at the time of randomization (NIHSS 0-42)
Mục tiêu học tập
- Giải phẫu học hệ tuần hoàn trước
- Tổng quan về đột quỵ não
- Phân loại đột quỵ thiếu máu não cấp
- Tiếp cận BN đột quỵ thiếu máu cấp
GIẢI PHẪU LÂM SÀNG HỆ THỐNG TUẦN HOÀN NÃO
Hệ thống tuần hoàn não bao gồm:
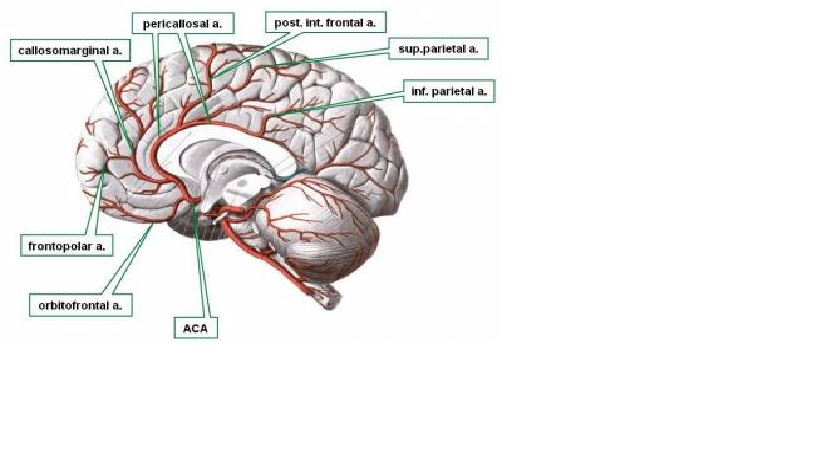
Tuần hoàn não trước cung cấp phần lớn vỏ não và chất trắng dưới vỏ, hạch nền và bao trong. Nó bao gồm động mạch cảnh trong và các nhánh của nó: động mạch màng mạch trước, động mạch não trước và não giữa. Động mạch não giữa cho các nhánh đậu vân (lenticulostriate) sâu, xuyên thấu.
Đột quỵ tuần hoàn trước thường liên quan đến các triệu chứng và dấu hiệu của rối loạn chức năng bán cầu như mất ngôn ngữ (aphasia), mất thực dụng (apraxia) hoặc mất nhận thức (agnosia) . Chúng cũng thường gây ra liệt nửa người, rối loạn cảm giác nữa người và khiếm khuyết thị trường, nhưng cũng có thể xảy ra với đột quỵ tuần hoàn sau
Tuần hoàn não sau cung cấp cho thân não, tiểu não, đồi thị và các phần của thùy chẩm và thùy thái dương. Nó bao gồm hai động mạch sống, động mạch nền và các nhánh của chúng: tiểu não dưới sau, tiểu não dưới trước, tiểu não trên và động mạch não sau. Động mạch não sau cũng tạo ra các nhánh xuyên đồi thị (thalamoperforate) và gối đồi thi (thalamogeniculate)
Đột quỵ tuần hoàn sau tạo ra các triệu chứng và dấu hiệu của rối loạn chức năng thân não hoặc tiểu não hoặc cả hai, bao gồm hôn mê, các cơn té ngã (drop attacks ),(đột ngột ngã quỵ mà không mất ý thức), chóng mặt, buồn nôn và nôn, liệt dây thần kinh sọ, mất điều hòa và thiếu hụt vận động cảm giác bắt chéo ảnh hưởng mặt một bên, cơ thể và chi đối bên. Liệt nữa người , rối loạn cảm giác nữa người và thiếu hụt thị trường cũng xảy ra, nhưng không đặc trưng cho đột quỵ tuần hoàn sau
Hệ thống mạch máu tuần hoàn trước và sau
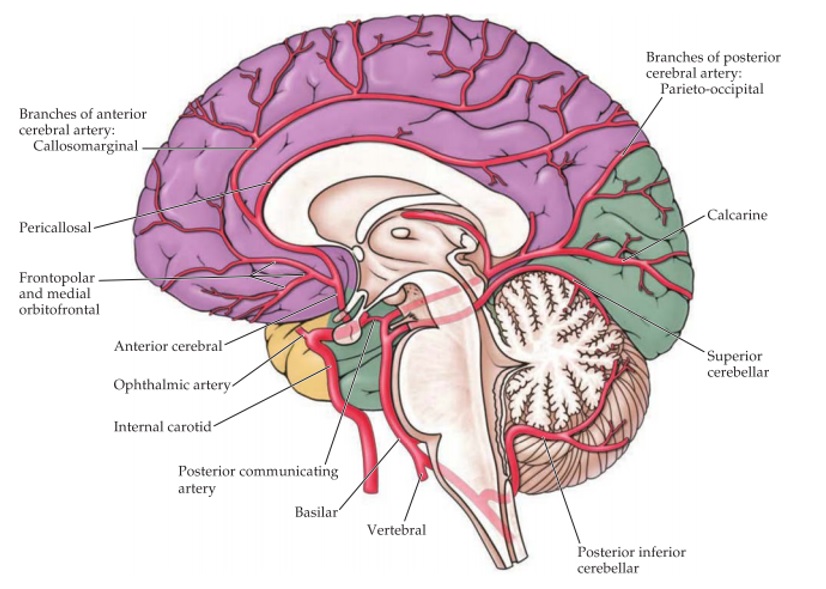
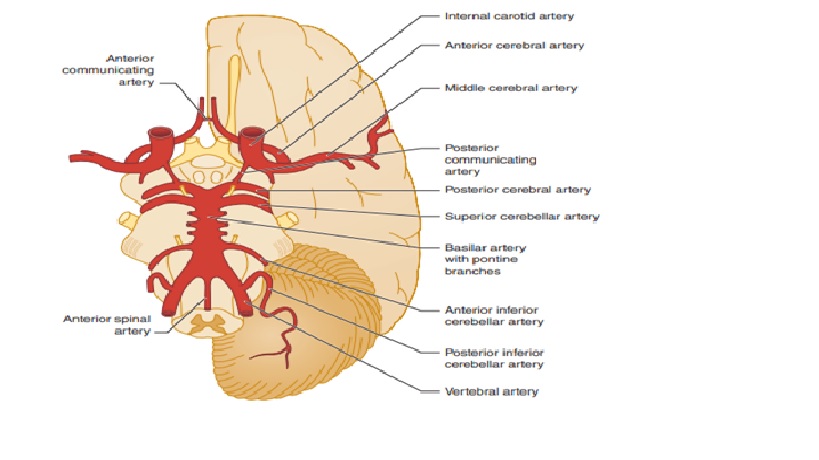
TUẦN HOÀN NÃO TRƯỚC (CAROTID)
Động mạch cảnh trong
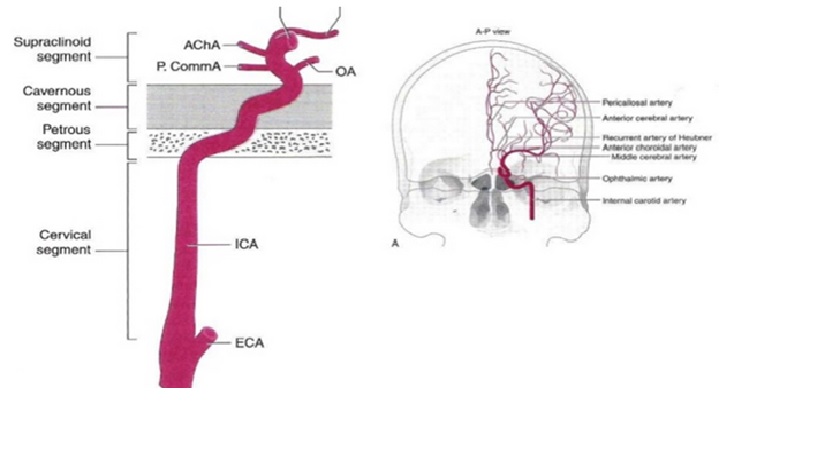
Lâm sàng đột quỵ động mạch cảnh trong
Động mạch cảnh có cản quang
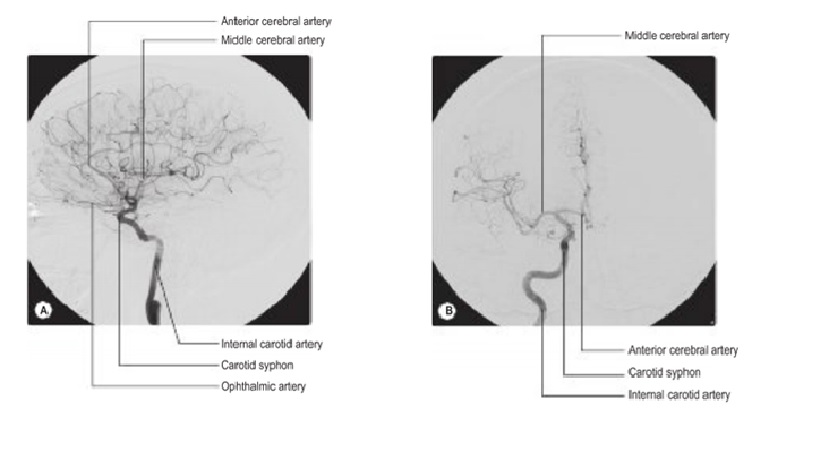
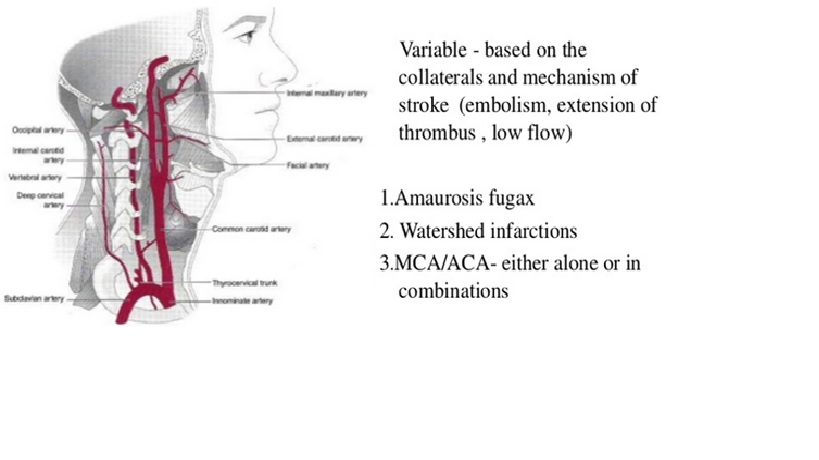
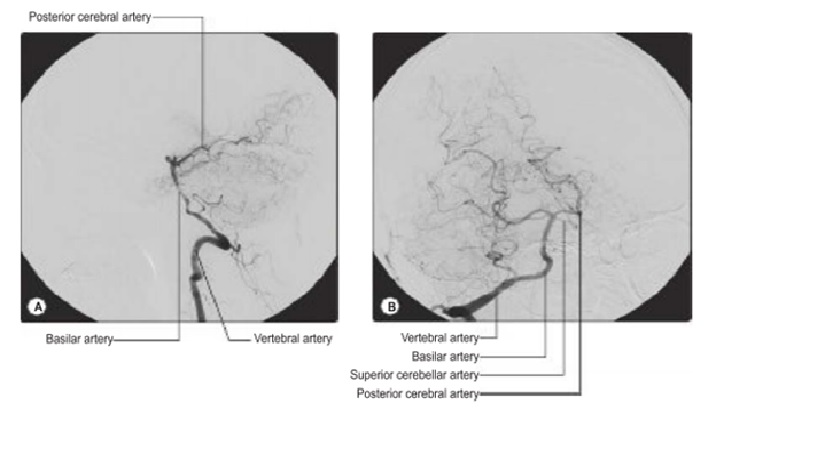
Động mạch sống
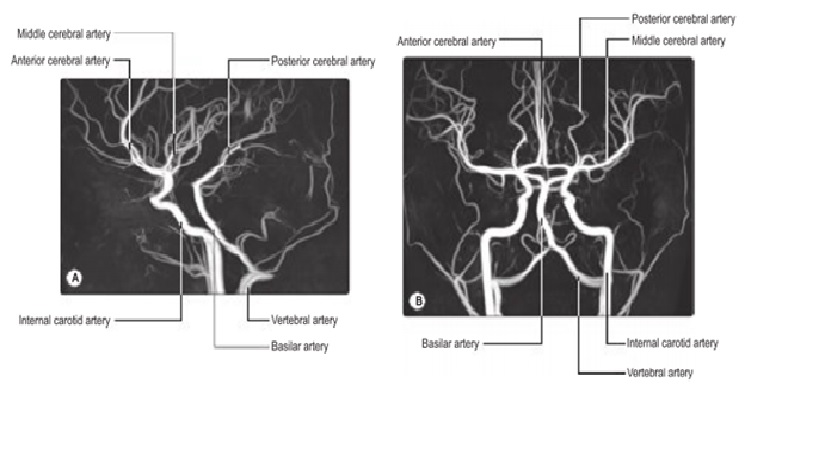
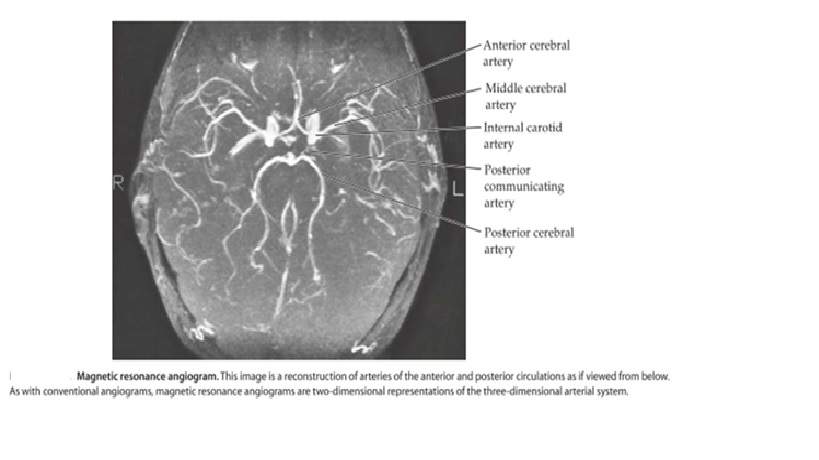
MRA hệ thống tuần hoàn trước và sau
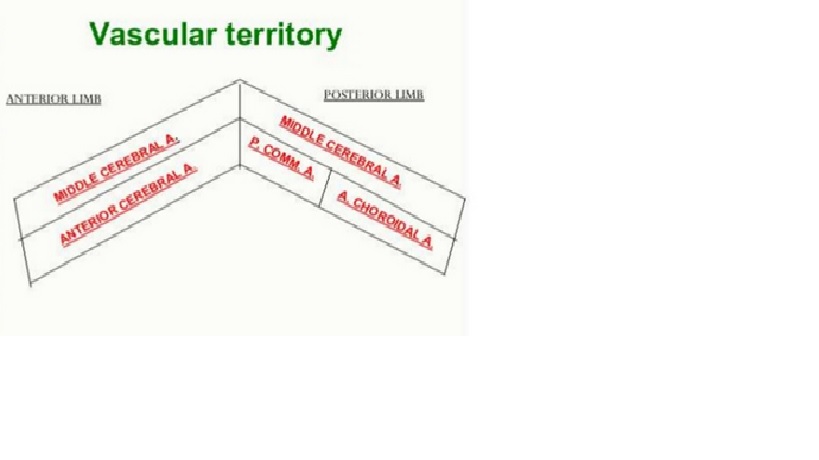
Sự phân bố cung cấp máu bán cầu não
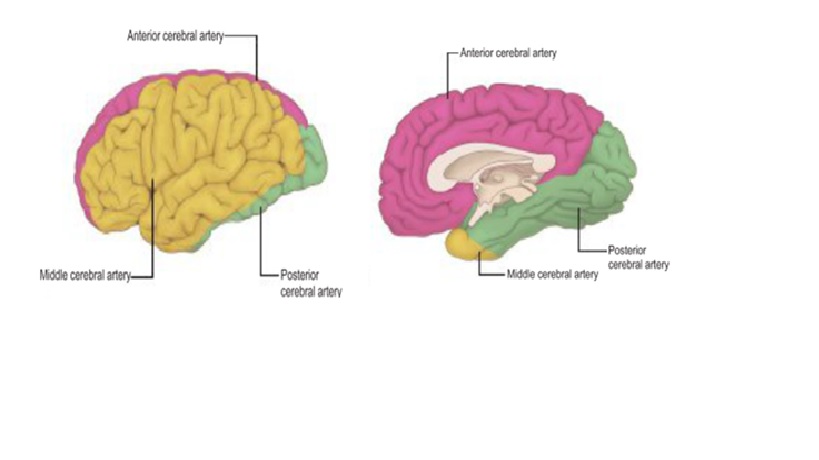
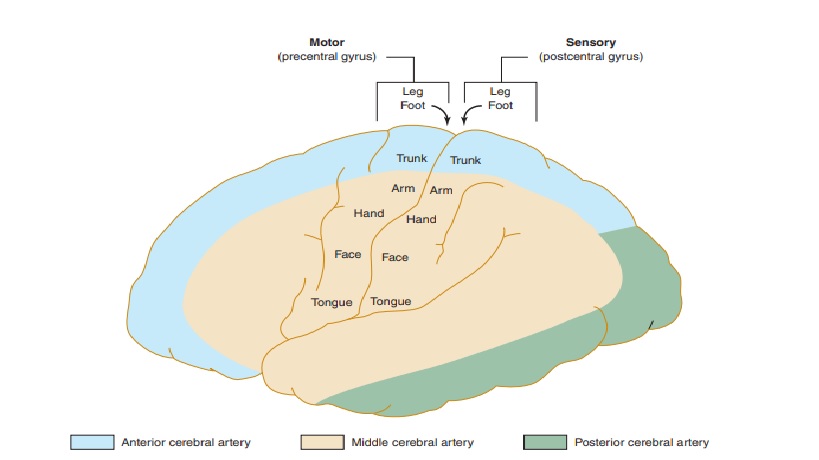
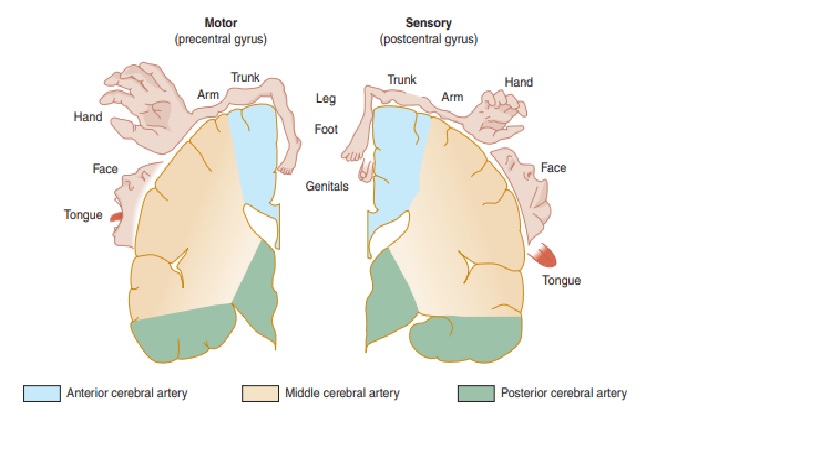
Động mạch cung cấp chủ yếu của vỏ não vận động và cảm giác (nhìn bên). Động mạch não giữa cung cấp các khu vực liên quan đến chức năng ở mặt và chi trên, trong khi động mạch não trước cung cấp các khu vực liên quan đến chức năng chi dưới. Điều này giải thích tại sao đột quỵ động mạch não giữa ảnh hưởng nghiêm trọng nhất đến mặt và cánh tay, trong khi đột quỵ động mạch não trước ảnh hưởng đến chân
Phân bố động mạch các tổ chức sâu và nông của não
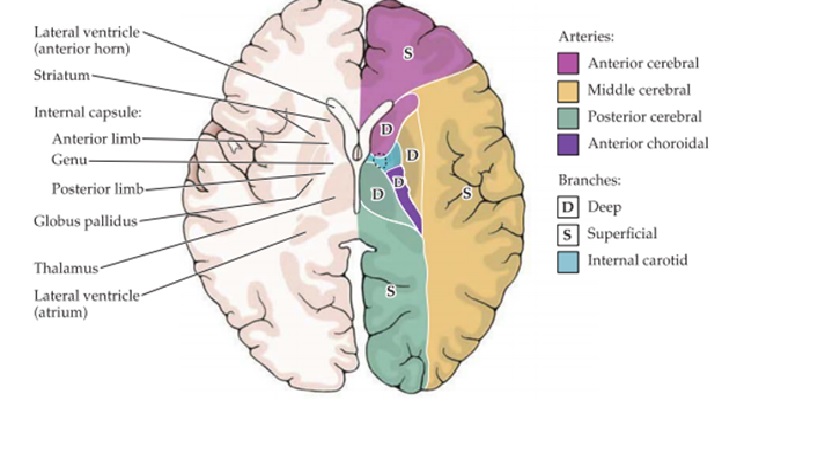
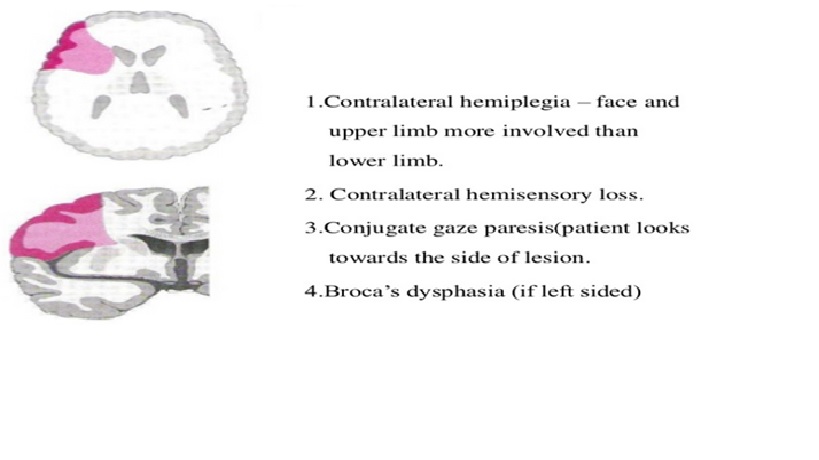
Động mạch não giữa
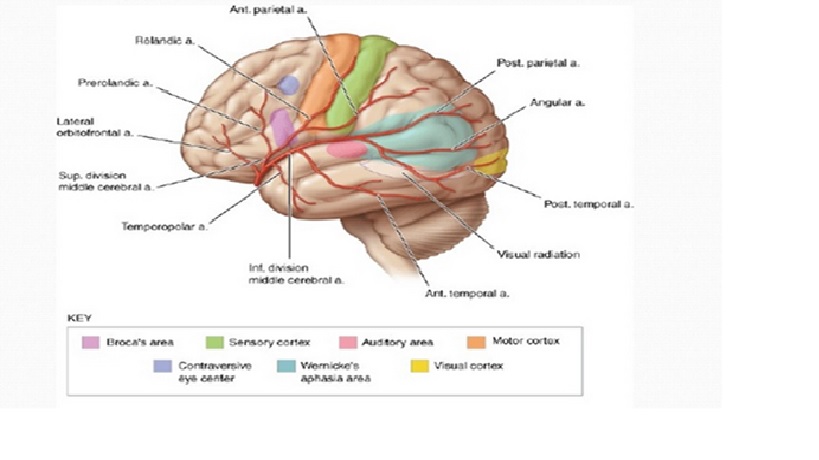
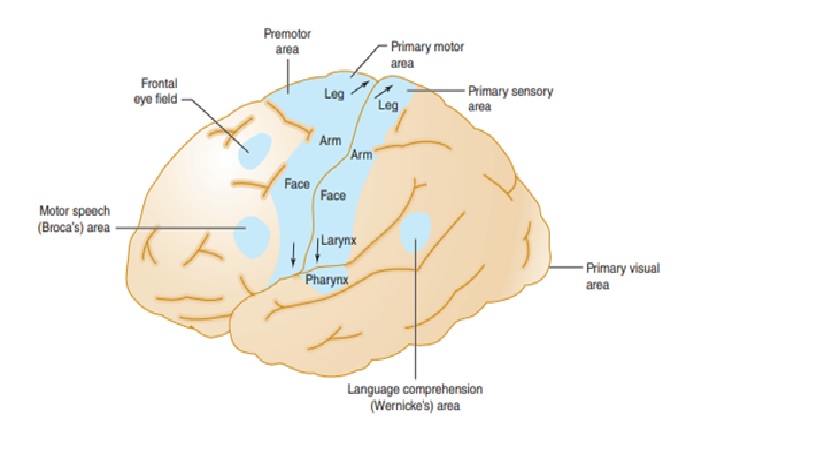
Cơ sở giải phẫu của các hội chứng động mạch não giữa.
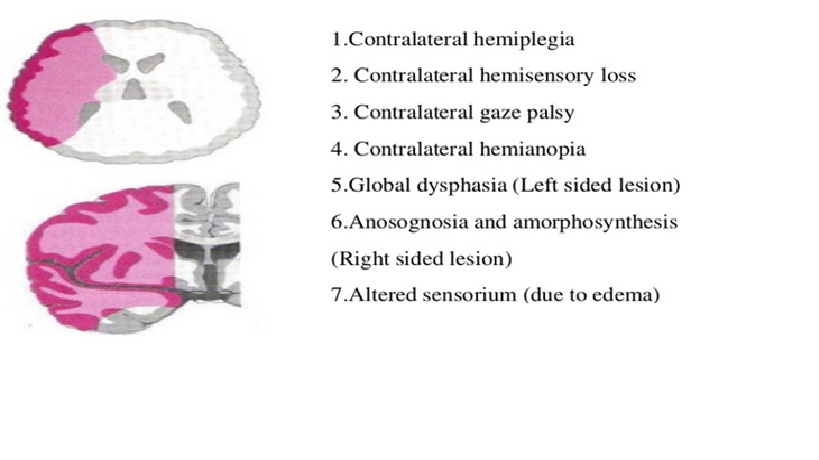
Đột quỵ trong sự phân bố của động mạch não giữa gây ra chứng liệt nửa người ảnh hưởng chủ yếu đến mặt và cánh tay (do liên quan đến vùng vận động chính), thiếu hụt cảm giác nữa người chủ yếu đến mặt và cánh tay (do liên quan đến vùng cảm giác chính), nhìn chăm chú (gaze) về bán cầu tổn thương (do liên quan đến trung tâm cử động mắt thùy trán), mất ngôn ngữ nếu bán cầu ưu thế bị ảnh hưởng (do liên quan đến vùng Broca, vùng Wernicke hoặc cả hai) và bán manh (hemianopia) do tổn thương tia thị dẫn đến vùng thị giác chính
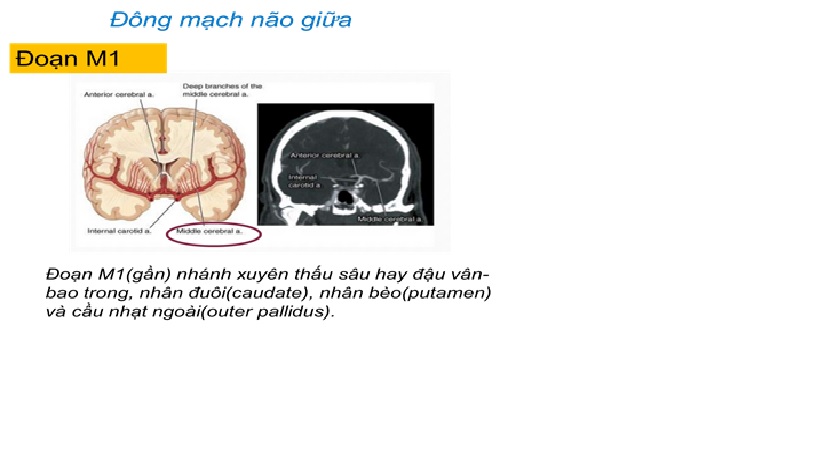
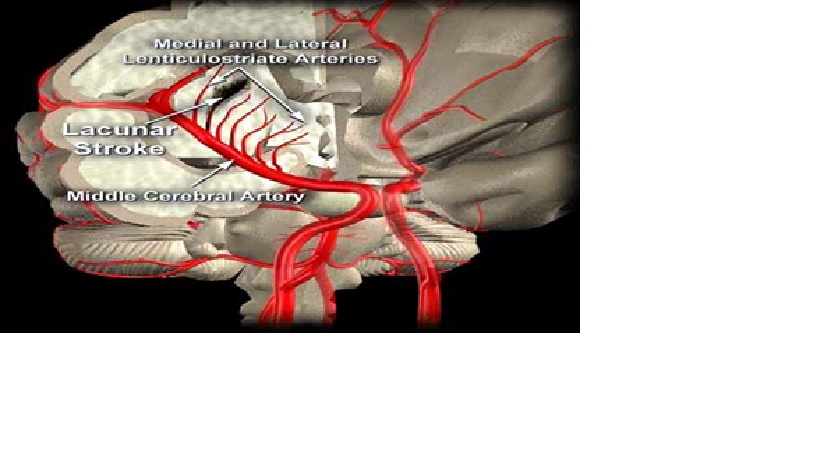
Nhánh đậu vân (nhánh xuyên đm não giữa)
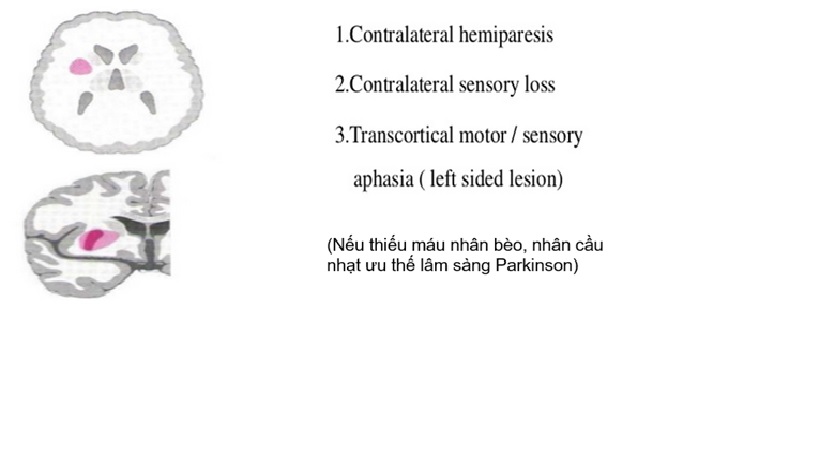
Tuần hoàn vùng bao trong
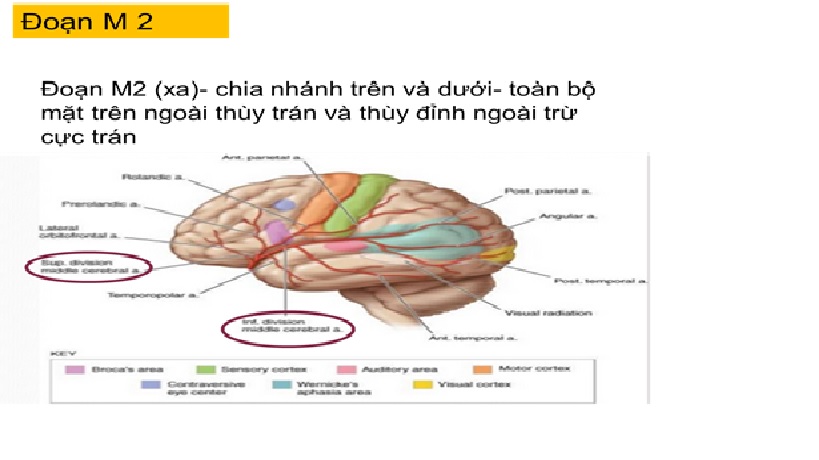
Nhánh nông đm não giữa- đoạn M2
Nhánh sâu đm não giữa-đoạn M2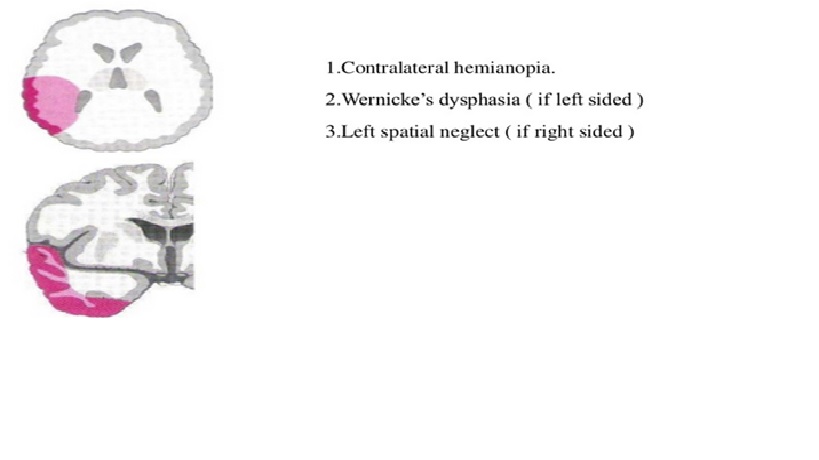
Toàn bộ đm não giữa
Động mạch não trước
Đoạn A1– từ đm cảnh trong tới đm thông trước- nhánh chi trên bao trong, trên dưới nhân đuôi, trên hạ đồi
Đoạn A 2– phần xa đến đm thông trước- cung cấp máu cực trán, toàn bộ phần trong bán cầu não
Tắc đoạn A1 ít khi gây hội chứng lâm sàng do dòng chảy phụ qua đm thông trước và từ đm não giữa và não sau
Đm não trước đoạn A 2
Vùng vận động cẳng chân và bàn chân – liệt đối bên cẳng chân và bàn chân
Vùng cảm giác cẳng chân và bàn chân – mất cảm giác vỏ não cẳng chân và bàn chân
Vùng cảm giác vận động tiểu thùy cận trung tâm – tiểu không kiểm soát
Mặt giữa thùy trán sau -phản xạ cầm nắm, bú đối bên
Hồi não vành đai (cingulate gyrus) và phần dưới giữa thùy trán, đỉnh và thái dương
– Thiếu khả năng hoạt động độc lập (abulia)

TỔNG QUAN ĐỘT QUỴ NÃO
1. Khởi phát đột ngột — Bệnh sử triệu chứng xảy ra đột ngột.
2. Thiếu hụt khu trú hệ thần kinh trung ương — Vị trí gợi ý bởi các triệu chứng, xác định qua thăm khám thần kinh và chẩn đoán hình ảnh (chụp cắt lớp vi tính [CT] hoặc hình ảnh cộng hưởng từ [MRI]).
3. Không khỏi bệnh nhanh chóng — Thời gian thiếu hụt thần kinh được ghi nhận qua bệnh sử. Định nghĩa cổ điển của đột quỵ yêu cầu sự thiếu hụt vẫn tồn tại ít nhất 24 giờ ( phân biệt đột quỵ với cơn thiếu máu cục bộ thoáng qua). Tuy nhiên, các cơn thiếu máu não thoáng qua thường hết trong vòng 1 giờ.
4. Nguyên nhân mạch máu — Nguyên nhân mạch máu có thể được suy ra từ sự khởi phát cấp tính của các triệu chứng và thường là do tuổi của bệnh nhân, sự hiện diện của các yếu tố nguy cơ gây đột quỵ, và sự xuất hiện của các triệu chứng và dấu hiệu liên quan đến phân phối của một mạch máu não cụ thể. Các xét nghiệm có thể xác định căn nguyên cụ thể hơn như huyết khối động mạch, thuyên tắc từ tim hoặc rối loạn đông máu.
KHỞI PHÁT CẤP TÍNH
Đột quỵ bắt đầu đột ngột. Sự thiếu hụt thần kinh có thể là tối đa khi khởi phát hoặc có thể tiến triển trong vài giây đến vài giờ (hoặc đôi khi vài ngày).
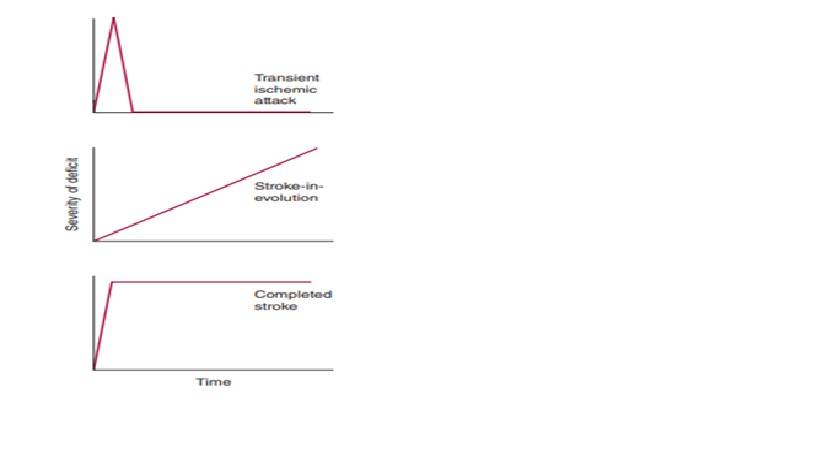
Diễn biến thời gian của thiếu máu não.
Cơn thiếu máu cục bộ thoáng qua (TIA): những thiếu hụt thần kinh có thể giải quyết hoàn toàn trong một thời gian ngắn, thường là trong vòng 1 giờ. Đột quỵ trong quá trình tiến triển, hoặc đột quỵ đang tiến triển, gây ra tình trạng thiếu hụt tiếp tục trầm trọng hơn trong khi theo dõi bệnh nhân. Đột quỵ hoàn toàn được xác định bởi sự hiện diện của các thiếu hụt dai dẳng; nó không nhất thiết ngụ ý rằng toàn bộ phân bố mạch máu liên quan bị ảnh hưởng hoặc không có sự cải thiện nào xảy ra kể từ khi bắt đầu
Đột quỵ đang hoạt động tiến triển do hậu quả trực tiếp của rối loạn mạch máu (không phải do phù não kèm theo) hoặc đã xảy ra trong những phút gần đây được gọi là đột quỵ tiến triển hoặc đột quỵ đang tiến triển. Thiếu hut khu trú phát triển chậm (trong vài tuần đến vài tháng) gợi ý một nguyên nhân khác ngoài đột quỵ, chẳng hạn như khối u hoặc viêm hoặc thoái hóa
THIẾU HỤT THẦN KINH KHU TRÚ
Đột quỵ tạo ra các triệu chứng khu trú và các dấu hiệu liên quan đến vùng não được cung cấp bởi mạch máu bị ảnh hưởng
Trong đột quỵ do thiếu máu cục bộ, tắc mạch máu làm gián đoạn dòng chảy của máu đến một vùng cụ thể của não, can thiệp vào các chức năng thần kinh phụ thuộc vào vùng đó và tạo ra một mô hình thiếu hụt ít nhiều rập khuôn.
Xuất huyết ít dự đoán khu trú hơn vì các biến chứng như tăng áp lực nội sọ, phù não, chèn ép mô não và mạch máu, hoặc chảy máu vào khoang dưới nhện hoặc não thất có thể làm suy giảm chức năng não tại các vị trí xa nơi xuất huyết.
Thiếu máu não toàn thể (thường do ngừng tim) và xuất huyết dưới nhện ảnh hưởng đến não theo kiểu lan tỏa hơn và gây ra rối loạn chức năng não toàn thể; thuật ngữ đột quỵ thường không được áp dụng trong những trường hợp này.
Trong hầu hết các trường hợp đột quỵ, bệnh sử và khám thần kinh cung cấp đủ thông tin để xác định vị trí tổn thương ở một bên não (ví dụ: bên đối diện với bệnh liệt nửa người hoặc mất cảm giác nữa người hoặc bên trái nếu có mất ngôn ngữ) và tuần hoàn trước hoặc tuần hoàn não sau
THỜI GIAN THIẾU HỤT
Đột quỵ gây ra những thiếu hụt thần kinh kéo dài. Khi các triệu chứng và dấu hiệu biến mất hoàn toàn sau một thời gian ngắn (thường trong vòng 1 giờ) mà không có bằng chứng của nhồi máu não, thuật ngữ cơn thiếu máu cục bộ thoáng qua (TIA) được sử dụng. Khoảng 15% các trường hợp đột quỵ có trước TIA. TIA tái phát với các đặc điểm lâm sàng giống hệt nhau (stereotypic TIAs) thường do huyết khối hoặc thuyên tắc mạch phát sinh từ cùng một vị trí trong tuần hoàn não. Các TIA có đặc điểm khác nhau tùy từng trường hợp cho thấy thuyên tắc mạch tái phát từ các vị trí xa (ví dụ: tim) hoặc nhiều vị trí. Mặc dù bản thân TIA không gây ra rối loạn chức năng thần kinh kéo dài, nhưng chúng rất quan trọng vì 3-10% bệnh nhân TIA sẽ bị đột quỵ trong vòng 2 ngày và 9-17% sẽ bị đột quỵ trong vòng 90 ngày— và vì nguy cơ này có thể giảm khi điều trị.
NGUỒN GỐC MẠCH MÁU
Mặc dù hạ đường huyết, các rối loạn chuyển hóa khác, chấn thương và co giật có thể gây ra các thiếu hụt thần kinh trung ương khu trú bắt đầu đột ngột và kéo dài ít nhất 24 giờ, nhưng thuật ngữ đột quỵ chỉ được sử dụng khi các hiện tượng này do bệnh mạch máu gây ra. Quá trình bệnh lý cơ bản trong đột quỵ có thể là thiếu máu cục bộ hoặc xuất huyết, thường phát sinh từ tổn thương động mạch. Thiếu máu cục bộ và xuất huyết lần lượt chiếm khoảng 90% và 10% các trường hợp đột quỵ. Có thể không phân biệt được hai bệnh này bằng bệnh sử và khám thần kinh, nhưng chụp CT hoặc MRI cho phép chẩn đoán xác định. Trong số đột quỵ do thiếu máu cục bộ, khoảng 35% được cho là do tắc động mạch lớn, 25% do tắc động mạch nhỏ, 20% do tắc mạch tim, 15% do không rõ nguyên nhân (do cryptogenic) và 5% do các quá trình khác.
Yếu tố nguy cơ đột quỵ.
Các yếu tố nguy cơ không thể thay đổi
Lớn tuổi, Giới tính nam, Nhẹ cân, Tiền sử gia đình bị đột quỵ
Các yếu tố nguy cơ có thể sửa đổi
Tăng huyết áp (HA > 140 mm Hg tâm thu hoặc> 90 mm Hg tâm trương), Hút thuốc lá, Hẹp động mạch cảnh không triệu chứng (> 60% đường kính), Bệnh động mạch ngoại vi, Rung nhĩ do tim (có hoặc không có bệnh van tim), Suy tim sung huyết, Bệnh động mạch vành.
Nội tiết: Đái tháo đường, Điều trị hormone sau mãn kinh (estrogen ± progesterone), Sử dụng thuốc tránh thai đường uống,
Biến dưỡng: Rối loạn lipid máu, Cholesterol toàn phần cao (top 20%), Cholesterol HDL thấp (<40 mg / dL), Béo phì (đặc biệt là bụng),
Huyết học: Bệnh hồng cầu hình liềm
Cách sống: Không hoạt động thể chất
Khó thở khi ngủ
PHÂN LOẠI NGUYÊN NHÂN ĐỘT QUỴ THIẾU MÁU
Phân loại theo Bamford: tuần hoàn trước, lỗ khuyết và tuần hoàn sau

Phân loại TOAST


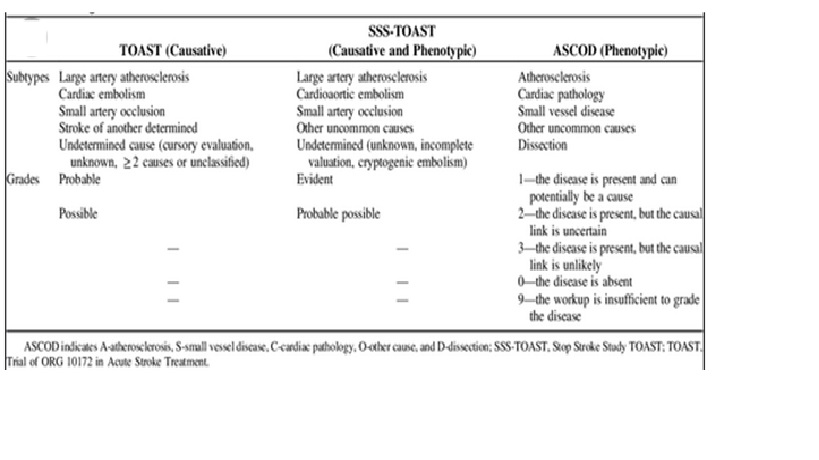

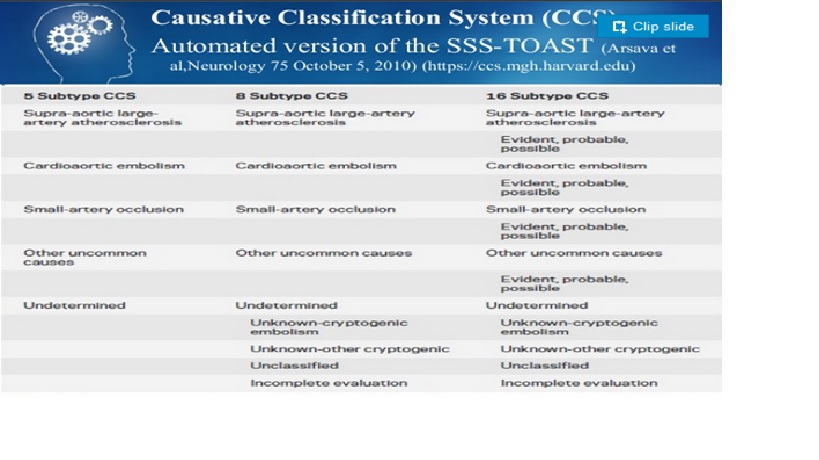
Lacunar Strokes
- Pure motor hemiparesis.
- Pure sensory hemi anesthesia.
- Ataxic hemiparesis.
- Dysarthria–clumsy hand syndrome

Cortical và Subcortical Strokes
Chất xám ( thân tế bào thần kinh) của não tạo thành một vành trên bán cầu não (vỏ não).
Chất trắng (sợi trục thần kinh được bọc trong baomyelin) nằm bên dưới vỏ não và tạo nên các vùng “dưới vỏ” của não.
- Đột quỵ ảnh hưởng đến vỏ não (tức là đột quỵ vỏ não) hiện diện kinh điển với những thiếu sót như thờ ơ, mất ngôn ngữ và bán manh (hemianopia).
- Đột quỵ dưới vỏ não ảnh hưởng đến các mạch máu nhỏ sâu trong não, và thường xuất hiện với bệnh liệt nửa người vận động hoàn toàn ảnh hưởng đến mặt, cánh tay và chân.
- Gần 30% của tất cả các đột quỵ thiếu máu cục bộ là dưới vỏ, và bao gồm nhồi máu lỗ khuyết có tiên lượng tốt nhất.
Dấu hiệu vỏ não.
Mất ngôn ngữ (nếu bán cầu ưu thế bị ảnh hưởng) và cảm giác thờ ơ (nếu bán cầu không ưu thế bị ảnh hưởng), apraxia, asomatognosia, anosognosia.
Gaze deviation.
Mù vỏ não.
Chứng liệt nửa người (nặng hơn ở cánh tay và mặt hơn là ở chân).
Mất cảm giác vỏ não
Graphestesia, stereognosis, extinction.
Cảnh báo: tất cả các dấu hiệu vỏ não đều có thể thấy trong tổn thương dưới vỏ!
TIẾP CẬN BÊNH NHÂN ĐỘT QUỴ THIẾU MÁU NÃO CẤP
Chủ quan (S)
Tai biến mạch máu não (đột quỵ não) xảy ra khi nào? Kiểu khởi phát ?
Đột ngột, tê, yếu ½ người, mất thị lực, mất ngôn ngữ, đau đầu, chóng mặt. Nếu các triệu chứng bắt đầu trong vòng 3-4,5 giờ, bệnh nhân là một ứng cử viên cho liệu pháp tiêu huyết khối. Chẩn đoán cần được thiết lập càng sớm càng tốt.
Bệnh nhân có yếu tố nguy cơ đột quỵ không?
Tăng huyết áp (HTN), đái tháo đường (DM), bệnh tim, tăng lipid máu, hút thuốc lá, tiền sử gia đình bị tai biến mạch máu não, nam, tuổi > 65, da đen, bệnh động mạch cảnh, tiền sử cơn thoáng thiếu máu cục bộ / đột quỵ, số lượng hồng cầu cao.
Khách quan (O)
Khám tổng quát
Đánh giá đường thở, nhịp thở và tuần hoàn. Nghe tim thai cho tiếng thổi và loạn nhịp tim. Kiểm tra vết bầm tím của carotids.
Xác định trạng thái tinh thần
Bệnh nhân vẫn tỉnh táo và thức tỉnh trong đột quỵ mạch máu nhỏ hoặc lỗ khuyết. Lẫn lộn gợi ý đột quỵ mạch máu lớn ở thùy trán, thái dương hoặc thùy đỉnh.
Lơ mơ và hôn mê thường cho thấy đột quỵ liên quan đến hệ thống lưới ở thân não, hoặc cả hai bán cầu với hiệu ứng khối gây lệch đường giữa và thoát vị.
Bệnh nhân có bất kỳ dấu hiệu nào của đột quỵ vỏ não (4 As) không?
Mất ngôn ngữ: đánh giá khả năng hiểu, gọi tên, lặp lại. Mất thực dụng: giả vờ đánh răng, châm que diêm, dùng kéo. Mất nhận thức: yêu cầu bn xác định đồ vật nhỏ trong tay với mắt nhắm lại và mất thị trường: kiểm tra thị trường bị che (Apraxia: pretend to brush teeth, light a match, use scissors. Agnosia: ask pt to identify a small object in hand with eyes closed. Anopsia: check visual field cuts)
Bệnh nhân có bất kỳ dấu hiệu nào của đột quỵ thân não và tiểu não (4 chữ D) (tuần hoàn sau) không?
Nhìn đôi: kiểm tra các vận nhãn ngoài. Khó nói: đánh giá độ mượt mà của giọng nói. Khó nuốt: kiểm tra xem px nôn, hỏi có khó nuốt không. Loạn tầm (Dysmetria): kiểm tra ngón tay-mũi-ngón tay, cử động nhanh xen kẽ (rapid alternating movement)
Mô hình yếu liệt và tê bì ?
Đột quỵ mạch lớn liên quan đến các homunculus vận động và cảm giác, chúng trải rộng trên một diện tích bề mặt lớn. Do đó, mức độ yếu sẽ khác nhau giữa mặt, cánh tay và chân (ví dụ: đột quỵ động mạch não giữa [MCA] sẽ ảnh hưởng đến mặt và cánh tay nhiều hơn so với chân và động mạch não trước [ACA] đột quỵ sẽ ảnh hưởng đến chân nhiều hơn cánh tay và mặt ).
Đột quỵ mạch nhỏ trong bao trong, đồi thị và đột quỵ cầu não ảnh hưởng đến các sợi vận động / cảm giác ly tâm dày đặc. BN sẽ có xu hướng tạo ra mức độ yếu / tê như nhau ở mặt, cánh tay và chân
Chẩn đoán hình ảnh đầu
Chụp hình đầu cần được thực hiện trên tất cả các bệnh nhân đột quỵ cấp tính. Cách duy nhất để biết đột quỵ là thiếu máu cục bộ hay xuất huyết là bằng hình ảnh. CT đầu rất nhạy trong chẩn đoán đột quỵ do xuất huyết nhưng không phải là đột quỵ do thiếu máu cục bộ.
CT có thể âm tính đến 24 giờ sau đột quỵ do thiếu máu cục bộ. CT không nhạy đối với đột quỵ thân não / tiểu não do tạo hình xương ở hố sau.
MRI rất nhạy trong việc phát hiện đột quỵ; tuy nhiên, nó không phân biệt xuất huyết với nhồi máu cũng như CT, và nó không có sẵn ở mọi bệnh viện
Đánh giá (A)
ĐỊNH NGHĨA
ISCHEMIC STROKE: Cerebral infarction associated with acute neurologic symptoms.
TRANSIENT ISCHEMIC ATTACK: A cerebral ischemic event associated with focal neurologic deficits lasting less than 24 hours with no evidence of cerebral infarction on brain imaging, preferably MRI.
INTRACEREBRAL (OR INTRAPARENCHYMAL) HEMORRHAGE: A cerebrovascular event characterized by arterial rupture and parenchymal hemorrhage.
HOMONYMOUS HEMIANOPIA: The loss of one-half of the field of view on the same side in both eyes.
TODD’S PARALYSIS: A brief period of temporary paralysis following a seizure.
Đột quỵ do thiếu máu cục bộ
Đột quỵ là nguyên nhân tử vong phổ biến thứ ba ở Hoa Kỳ Tỷ lệ mắc bệnh là khoảng 750.000 người / năm. “Đột quỵ” là tổn thương não do cơ chế mạch máu. Hai bệnh lý chính là thiếu máu cục bộ và xuất huyết.
Đối với thiếu máu cục bộ, ba nguyên nhân chính, theo thứ tự tần suất:
Huyết khối: cục máu đông chồng lên mảng xơ vữa động mạch
Thuyên tắc mạch: khi cục máu đông, mảng bám hoặc tiểu cầu ngưng kết từ tim hoặc động mạch gần làm tắc động mạch nội sọ.
Giảm lưu lượng toàn thân: gặp trong trường hợp ngừng tim hoặc sốc, dẫn đến nhồi máu vùng ranh giới.
Khi đánh giá đột quỵ, phân loại đột quỵ tuần hoàn vỏ não so với dưới vỏ, tuần hoàn trước và tuần hoàn sau.
Đột quỵ vỏ não và đột quỵ dưới vỏ có thể được phân biệt bằng sự hiện diện của 4 As. Nói chung, đột quỵ vỏ não là đột quỵ mạch lớn và đột quỵ dưới vỏ là đột quỵ mạch máu nhỏ (lacunar infarct). Đột quỵ mạch máu lớn liên quan đến các nhánh chính của MCA, ACA và động mạch não sau (PCA). Đột quỵ mạch máu nhỏ ảnh hưởng đến các mạch xuyên sâu trong hạch nền, đồi thị, bao trong và thân não.
Đột quỵ tuần hoàn trước (MCA, ACA) và sau (sống nền, PCA) có thể được phân biệt bởi 4 Ds. Vỏ não và tuần hoàn sau có tỷ lệ mắc bệnh và tử vong cao hơn. BN yêu cầu thời gian nằm viện lâu hơn và mức độ chăm sóc cao hơn.
Kế hoạch (P)
Cân nhắc điều trị tiêu huyết khối
Nếu đột quỵ < 3-4,5 giờ và không có chống chỉ định, chỉ định tiêu sợi huyết (t-PA)
Truyền tổng cộng 0,9 mg / kg, 10% dưới dạng bolus trong 1 phút và phần còn lại trong 60 phút. Theo dõi HA 15 phút trong 2 giờ đầu tiên, 30 phút trong 6 giờ tiếp theo và 60 phút trong 18 giờ tiếp theo.
Giữ HA dưới 185/100 mm Hg.
Chống chỉ định của tPA bao gồm các triệu chứng đột quỵ nhẹ hoặc đang cải thiện, co giật khi bắt đầu đột quỵ, đột quỵ khác trong vòng 3 tháng trước, phẫu thuật lớn trong 14 ngày trước đó, đã biết tiền sử xuất huyết trong não, HA tâm thu > 185 mm Hg, HA tâm trương > 110 mm Hg, GI hoặc chảy máu đường tiết niệu trong vòng 21 ngày, PT và PTT tăng cao, tiểu cầu <100.000, glucose <50 hoặc> 400
Bắt đầu dùng thuốc dự phòng đột quỵ
Đối với đột quỵ do huyết khối, bắt đầu dùng thuốc chống kết tập tiểu cầu (ASA, Plavix hoặc Aggrenox). Đối với đột quỵ do tắc mạch, cân nhắc chống đông máu bằng heparin và coumadin
Theo dõi huyết áp trong 48–72 giờ đầu tiên sau đột quỵ
Áp lực tưới máu não(CPP) = áp lực động mạch trung bình (MAP) – áp lực trong não. (ICP) cần được duy trì để tưới máu cho não.
Hầu hết bệnh nhân bị đột quỵ cấp tính sẽ bị cao huyết áp. Đó là một phản ứng sinh lý bình thường đối với tình trạng giảm tưới máu não.
Không cần thiết phải điều trị trừ khi nó rất cao (tức là MAP> 130). Sử dụng các loại thuốc IV như labetalol và hydralazine để hạ HA. Không sử dụng thuốc uống. Tránh nitrat vì chúng có thể gây giãn mạch máu não và tăng áp lực nội sọ
Bắt đầu cận lâm sàng đột quỵ
Tìm các nguyên nhân có thể điều trị được như bệnh tuyến giáp, bệnh giang mai và tình trạng tăng đông máu. Đối với bệnh nhân <55 mà không có các yếu tố nguy cơ đã biết, tiến hành kiểm tra đột quỵ trẻ.
Trong trường hợp đột quỵ mạch máu lớn, nên thực hiện siêu âm tim với nghiên cứu bong bóng (bubble study). Nghiên cứu bong bóng là để tìm kiếm patent foramen ovale. Siêu âm động mạch cảnh nên được thực hiện ở tất cả bệnh nhân đột quỵ, đặc biệt là bệnh nhân bị đột quỵ mạch máu lớn. Cắt nội mạc động mạch cảnh được khuyến cáo cho trường hợp hẹp > 70%
Sửa đổi yếu tố nguy cơ
Các yếu tố nguy cơ có thể thay đổi bao gồm HTN, DM, tăng lipid máu và hút thuốc. Điều trị tích cực các yếu tố nguy cơ này. Mục tiêu dài hạn: HA <135/85 mm Hg; HgbA1c <6; lipoprotein tỷ trọng thấp <100; cai thuốc lá
CÂU HỎI
1 Một bệnh nhân 81 tuổi đến cấp cứu trong tình trạng liệt nửa người bên trái cấp tính và bị thờ ơ (neglect). Phát hiện nào là quan trọng nhất trong việc xác định đủ điều kiện để điều trị tiêu huyết khối? A. Thời gian biết rõ lần cuối ít hơn 4,5 giờ
B. Tiền sử bị nhồi máu cơ tim trước đó
C. Bệnh nhân đang dùng bất kỳ loại thuốc hạ huyết áp nào
D. Tiền sử xuất huyết tiêu hóa (GI)
2 Đối với bệnh nhân này trong Câu hỏi 11.1, nghiên cứu nào là hữu ích nhất để loại trừ một xuất huyết não?
A. Điện tâm đồ
B. CT đầu không cản quang
C. Công thức máu toàn bộ
D. Chụp động mạch não
3 Sau khi được điều trị đột quỵ, bệnh nhân này đang được xuất viện về nhà tập vật lý trị liệu. Điều trị thông thường sẽ bao gồm quản lý y tế lâu dài với kháng tiểu cầu hoặc chống đông máu. Nếu có, tình trạng nào sau đây sẽ có lợi nhất khi dùng kháng đông thay vì điều trị chống kết tập tiểu cầu?
A. Bệnh tiểu đường
B. Bệnh thiếu máu cơ tim
C. Hẹp động mạch cảnh
D. Rung nhĩ
ĐÁP ÁN 1 A. Một bệnh nhân có khả năng đủ điều kiện để làm tiêu huyết khối nếu họ được biết đến lần cuối trong vòng 4,5 giờ. 2 B. Chụp cắt lớp vi tính vùng đầu đáng tin cậy và nhanh chóng trong việc đánh giá xuất huyết não. 3 D. Khi có rung nhĩ, kháng đông được ưu tiên hơn là điều trị chống kết tập tiểu cầu.
CLINICAL PEARLS
Sự khởi phát đột ngột của các thiếu hụt thần kinh khu trú tương đương với đột quỵ cho đến khi được chứng minh ngược lại.Thời gian là não; điều trị đột quỵ do thiếu máu cục bộ bằng thuốc tiêu huyết khối trong vòng 4,5 giờ để bảo tồn mô não. Các yếu tố nguy cơ đột quỵ tương tự như các yếu tố của bệnh tim thiếu máu cục bộ. Các triệu chứng vỏ não gợi ý đột quỵ vùng chi phối động mạch cảnh. Các phát hiện về thân não hoặc tiểu não cho thấy đột quỵ chi phối động mạch sống nền.
(Sudden onset of focal neurologic deficits equals stroke until proven otherwise. Time is brain; treat ischemic stroke with thrombolytics within 4.5 hours to preserve brain tissue. Stroke risk factors are similar to those of ischemic heart disease. Cortical symptoms suggest a carotid territory stroke; brainstem or cerebellar findings suggest a vertebrobasilar territory stroke.)