**DKA TRÊN BỆNH NHÂN LỌC MÁU VÀ VÔ NIỆU: SINH LÝ BỆNH, ĐIỀU CẦN NHỚ VÀ BẪY CẦN TRÁNH**
*Nguồn: https://www.renalfellow.org/2021/10/30/dka-in-patients-on-dialysis-and-anuria-pathophysiology-pearls-and-pitfalls/?fbclid=IwAR2z6cy765NvFh_Z2XjfYIluXPhmsAAUXYuZtFmKx8do5toYknwYotDX0EI
Toan cetone do đái tháo đường (DKA) là một biến chứng dễ nhận diện của đái tháo đường khi mất cung-cầu insulin. Tóm tắt ngắn gọn về sinh lý bệnh:
- **Thiếu hụt insulin** – Thiếu insulin hoàn toàn hoặc tương đối, cùng với đáp ứng stress và tăng nồng độ glucagon dẫn đến ly giải glycogen và tăng đường huyết
- **Tăng áp lực thẩm thấu và giảm thể tích tuần hoàn** – Nếu bệnh nhân còn chức năng thận tồn lưu, tăng đường huyết sẽ gây tăng áp lực thẩm thấu và dẫn đến lợi niệu thẩm thấu nặng. Bệnh nhân thường sẽ mất 5-6 lít dịch.
- **Hình thành thể cetone** – Thiếu insulin dẫn đến ly giải lipid và hình thành thể cetone gây toan máu.
- **Tăng kali máu (kèm thiếu kali toàn cơ thể)** – Bệnh nhân thường biểu hiện tăng kali máu do sự kết hợp giữa thiếu insulin và lôi kéo chất tan do tình trạng tăng trương lực (tonicity) huyết tương – tuy nhiên, tình trạng lợi niệu thẩm thấu trước nhập viện sẽ gây mất điện giải và làm cho bệnh nhân thiếu kali toàn cơ thể, vì vậy họ cần nhanh chóng được bổ sung kali khi được điều trị với insulin.
Vì DKA là một tình trạng thường gặp nhưng có thể đe dọa tính mạng, nhiều bệnh viện và hệ thống chăm sóc sức khỏe đã thiết lập quy trình để hướng dẫn các bác sĩ tổng quát nhận diện nguyên nhân tiềm ẩn và điều trị ban đầu bằng cách truyền dịch tích cực, insulin truyền tĩnh mạch và bổ sung điện giải. Tuy nhiên, điều trị DKA trên bệnh nhân lọc máu đã mất chức năng thận là một vấn đề khác biệt.
ĐIỀU KHÁC BIỆT CỦA BỆNH NHÂN VÔ NIỆU KHÔNG CÓ LỢI NIỆU THẨM THẤU LÀ GÌ?
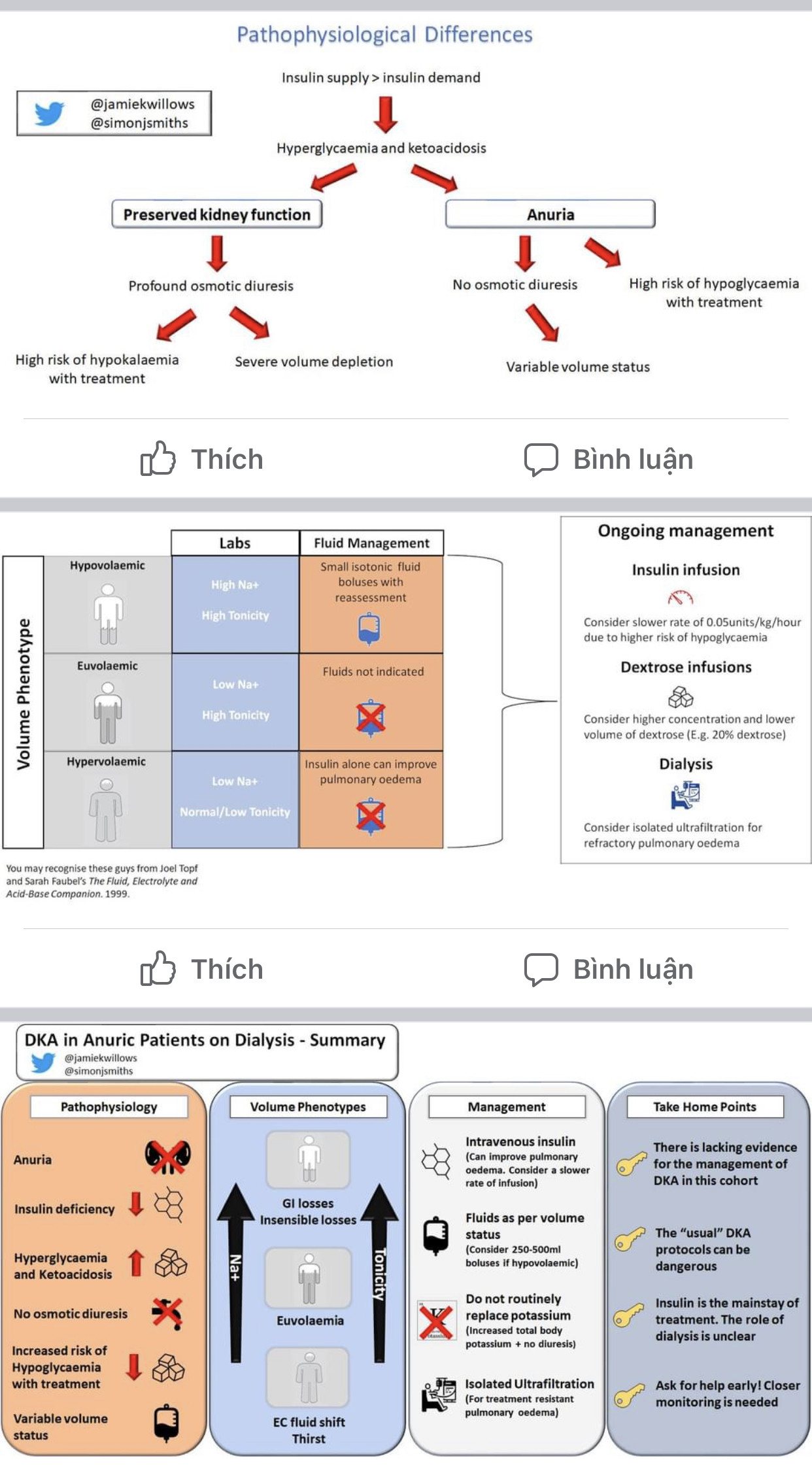
Bệnh nhân lọc máu kèm vô niệu sẽ không bị giảm thể tích tuần hoàn do lợi niệu hoặc thiếu kali toàn cơ thể trong bối cảnh tăng đường huyết, vì vậy sinh lý bệnh (và cả điều trị) DKA trên đối tượng này rất khác biệt. Thiết lập chẩn đoán có thể là một thách thức do bệnh nhân được bổ sung bicarbonate trong lúc lọc máu. Bên cạnh đó, tác dụng của insulin sẽ kéo dài do tình trạng suy thận, và bệnh nhân lọc máu dễ bị hạ đường huyết khi điều trị DKA. Vì vậy, tuân theo các phác đồ thường quy sẽ gây tình trạng quá tải dịch, hạ đường huyết và tăng kali máu đe dọa tính mạng – những bệnh nhân này cần được cá thể hóa điều trị, chứ không phải tuân theo các hướng dẫn khuôn mẫu.
Khi điều trị DKA trên bệnh nhân vô niệu, cần nhớ trong đầu rằng bằng chứng về các khuyến cáo chỉ ở mức độ báo cáo hàng loạt ca và ý kiến chuyên gia.
Nên chú ý đến tình trạng dịch cơ thể. Hỏi về chức năng thận tồn lưu là mấu chốt của bệnh sử vì nếu BN còn chức năng thận tồn lưu sẽ rơi vào tình trạng giảm thể tích, nhận diện được nó là rất quan trọng: một bệnh nhân vẫn còn tiểu được 1 lít/ngày là điều rất khác biệt với người chỉ tiểu được 200ml/ngày. Tzamaloukas (2008) (1) đã mô tả 3 kiểu hình có thể gặp ở bệnh nhân CTNT có vô niệu và tăng đường huyết:
**1. Giảm thể tích** – Mặc dù không có lợi niệu thẩm thấu, nhưng nếu bệnh sử là nôn ói, ăn uống kém, hoặc sốt nhiều ngày, bệnh nhân vô niệu vẫn cần bù dịch. Natri máu và trương lực máu có thể cao do tình trạng mất nước ngoài thận. Nên bolus nhiều lần một lượng dịch nhỏ và theo dõi sát, mặc dù nên giữ trong đầu rằng nhu cầu truyền thuốc đường tĩnh mạch (hoặc truyền bù dextrose sau đó) cũng góp phần giúp bệnh nhân đạt tình trạng đẳng dịch sau đó.
**2. Đẳng thể tích** – Nồng độ natri có thể bình thường, tăng đường huyết góp phần tăng trương lực huyết tương mức độ trung bình. Không chỉ định truyền dịch khởi đầu. Nếu cần truyền dịch chứa dextrose khi tình trạng nhiễm cetone máu hồi phục do truyền insulin, nên cân nhắc dùng chế phẩm dextrose có nồng độ cao để hạn chế lượng dịch đưa vào cơ thể.
**3. Tăng thể tích** – có thể xảy ra vì 3 nguyên nhân sau:
i) Tăng đường huyết làm mở rộng khoang ngoại bào vì nước bị kéo ra khoang nội bào.
ii) Trương lực của glucose máu gây cảm giác khát nhiều, dẫn đến cuồng uống (khát thường được xem là dấu hiệu gợi ý giảm thể tích, nên lưu ý rằng yếu tố bệnh sử này không có ý nghĩa trong trường hợp ngoại lệ này).
iii) Quá tải dịch sẵn có, ví dụ bỏ CTNT
Kết hợp các điều trên gây quá tải dịch, với nồng độ natri huyết thanh thấp và trương lực máu thấp hoặc bình thường. Có thể có phù phổi cấp và tăng huyết áp.
Truyền insulin tĩnh mạch là nền tảng điều trị trong cả 3 kiểu hình trên. Trong trường hợp tăng thể tích, insulin giúp giảm nồng độ glucose ngoại bào để nước dịch chuyển về nội bào – nghĩa là chỉ riêng insulin có thể giúp cải thiện phù phổi.
Tốc độ truyền insulin là vấn đề phức tạp do nhiều yếu tố cạnh tranh làm giảm thải trừ insulin trên bệnh nhân lọc máu, so với thực tế rằng bệnh nhân ure huyết cao thường đề kháng insulin nhiều hơn (có thể do cường cận giáp, viêm, toan chuyển hóa hoặc tăng các chất thải nguồn gốc nitơ). Một số chuyên gia **khuyến cáo truyền insulin chậm, và nên cân nhắc nguy cơ của việc kéo dài tình trạng hồi phục nhiễm cetone máu với nguy cơ hạ đường huyết theo cách tiếp cận này** (2). Khi glucose huyết thanh giảm và cần truyền kết hợp insulin-dextrose, dùng dung dịch dextrose nồng độ cao sẽ có lợi cho việc giảm lượng dịch nhập.
Bệnh nhân suy thận và vô niệu thường có nồng độ kali máu ban đầu cao, và tình trạng này thường đáp ứng với truyền insulin. Tăng dự trữ kali toàn cơ thể (đối lập với tình trạng thiếu kali toàn cơ thể ở bệnh nhân còn chức năng thận nguyên vẹn) cần được theo dõi, chứ không được bổ sung thường quy. Như dự đoán, bằng chứng trên bệnh nhân thẩm phân phúc mạc thậm chí còn ít hơn, mặc dù có một số ý kiến rằng nên duy trì thẩm phân phúc mạc cùng với theo dõi thường xuyên nồng độ glucose máu và kali máu.
NHƯNG NẾU BỆNH NHÂN ĐÃ LỌC MÁU ĐỊNH KÌ CÓ TĂNG KALI MÁU, TĂNG THỂ TÍCH VÀ TOAN MÁU – TẠI SAO CHỈ ĐỊNH CHẠY THẬN NHÂN TẠO KHÔNG PHẢI LÀ MỘT GIẢI PHÁP?
Đó có thể là một giải pháp khả thi, nhưng chưa có bằng chứng xác đáng về tác hại của CTNT trong trường hợp này – việc giảm nhanh và mạnh trương lực huyết thanh có thể gây phù não nếu bệnh nhân có tăng trương lực huyết thanh. Nếu có phù phổi hoặc tăng kali máu nặng thì có thể chỉ định CTNT khẩn. Tốt nhất nên CTNT trong thời gian ngắn nếu được để hạn chế sự biến thiên trong khi kiểm soát một vấn đề cụ thể như tăng kali máu, và sau đó chuyển sang điều trị nâng đỡ thường quy và theo dõi sát, kể cả khi cách làm này dẫn đến việc bệnh nhân cần thêm một lần CTNT ngắn khác trong cùng ngày. Nếu chỉ định lọc máu chỉ là vì phù phổi thì nên chọn mode siêu lọc đơn độc (isolated ultrafiltration), vì nó chỉ rút dịch đẳng trương và tránh tình trạng biến động trương lực.
Sau khi CTNT, các chỉ số sẽ trông có vẻ ổn định, nhưng nên nhớ rằng sinh lý bệnh nền của việc thiếu insulin vẫn còn đó, vì vậy nên **tiếp tục điều trị insulin**. BN sẽ có nguy cơ hạ đường huyết nhiều hơn trong và sau khi CTNT, vì vậy nên điều chỉnh tốc độ truyền insulin trước khi CTNT. Thêm vào đó, nên nhớ rằng việc giảm glucose máu nhanh nhờ CTNT sẽ khiến nước đi vào nội bào nhiều hơn, vì vậy cần đánh giá tình trạng thiếu dịch nội mạch sau khi CTNT kể cả khi bác sĩ không chỉ định rút dịch.
KẾT LUẬN
Điều may mắn là DKA ít gặp ở bệnh nhân suy thận và vô niệu. Họ được “bảo vệ” khỏi tình trạng thiếu insulin do thận giảm thanh thải insulin và việc bệnh nhân được lọc máu ở cơ sở y tế giúp họ được các nhân viên y tế phát hiện sớm tình trạng này. Tuy nhiên, nhiều bệnh nhân lọc máu có nguy cơ cao nhiễm trùng, thiếu máu cục bộ có thể khởi phát DKA, vì vậy chúng ta cần biết các bẫy cần tránh trong điều trị và bảo đảm rằng đã kiểm tra toàn diện các nguyên nhân tiềm ẩn. Thực tế, các nghiên cứu quan sát (3) cho thấy bệnh nhân lọc máu có DKA có tỉ lệ cao cần thông khí cơ học, thuyên tắc huyết khối tĩnh mạch và thời gian nằm viện kéo du;lài, vì vậy chúng ta cần hội chẩn sớm các chuyên gia và bác sĩ hồi sức.
Sau cùng, điều trị DKA ở bệnh nhân lọc máu kèm vô niệu có vẻ là một vấn đề còn xa lạ. Các phác đồ DKA na ná và rập khuôn được sử dụng trong phòng cấp cứu sẽ rất nguy hiểm nếu áp dụng trên các đối tượng bệnh nhân này và cần tránh điều đó. Các khuyến cáo trên nhóm bệnh nhân này chưa được nghiên cứu và thử nghiệm nhiều, mà chỉ dựa theo logic từ việc nắm được sinh lý bệnh.
(1) https://www.sciencedirect.com/science/article/abs/pii/S1056872707000888?via%3Dihub
(2) https://www.bjd-abcd.com/index.php/bjd/article/view/555/791
(3) https://drc.bmj.com/content/bmjdrc/8/1/e000763.full.pdf